Хронический вирусный гепатит — прогрессирующее воспалительное заболевание печени продолжительностью более 6 месяцев с исходом в цирроз и гепатоцеллюлярную карциному. Патология развивается вследствие инфицирования вирусами гепатитов В, С и D при незащищенных половых контактах, медицинских и косметических манипуляциях, во время родов.
Начинать терапию следует до развития цирроза печени, поскольку единственный метод улучшить качество жизни на финальной стадии болезни — трансплантация печени. Вакцинация проводится только против гепатита В, от остальных вирусов защищает соблюдение правил личной профилактики.
- Какой вирус приводит к хроническому гепатиту
- Пути заражения
- Что происходит в организме
- Классификация
- Симптомы
- Гепатит с минимальной, слабой и умеренной активностью
- С высокой активностью
- Внепеченочные проявления
- Цирроз
- Гепатоцеллюлярная карцинома
- Диагностика
- Маркеры вирусных гепатитов
- Определение потенциальной опасности хронического гепатита
- Принципы лечения
- Базисная терапия
- Противовирусная терапия
- Клинические рекомендации EASL
- Народные средства
- Диета
- У беременных
- Это интересно! Последние разработки в лечении
- Профилактика
- Вакцинация
- Вопрос-ответ
- Заключение
Какой вирус приводит к хроническому гепатиту
Основная причина заболевания — заражение вирусами гепатита С (ВГС, HCV), В (ВГВ, HBV) или D (ВГD, HDV, дельта агент). В редких случаях при иммунодефиците хронический гепатит вызывают вирусы герпеса, Эпштейна-Барр, цитомегаловирус. В печени могут быть обнаружены вирусы G, F, TTV и SEN, однако их роль в развитии болезни не доказана. См. подробнее в статье «Вирусные гепатиты».
Из 11 генотипов ВГС в России распространены 1, 2 и 3, чаще встречаются 1в и 3а. Высокая изменчивость вирусной РНК формирует множество мутантных подтипов у одного человека. При комнатной температуре вирус гепатита С сохраняет активность в течение недели, погибает при нагревании до 100 °С за 2 минуты, до 60 °С — через полчаса. Патоген устойчив к замораживанию, но не выдерживает ультрафиолетовое облучение (см. статью «Гепатит С»).
Зарегистрировано 10 генотипов вируса гепатита В, в России встречаются А и В, реже С. Вирус устойчив во внешней среде: при температуре 20 °С сохраняется 15 лет, 30-32 °С — 6 месяцев. Возбудитель погибает при кипячении через полчаса, чувствителен к эфиру, формалину, хлорамину, перекиси водорода, неионным детергентам, щелочным дезсредствам. На вирус не действует фенол, спирты, ультрафиолет и кислая среда с рН 2,3.
Около 10% носителей хронического гепатита В инфицированы дельта агентом. Возбудитель имеет дефект структуры и не способен вызвать инфекцию самостоятельно. Ядро с молекулой РНК окружено внешней оболочкой вируса гепатита В. ВГD распространен среди жителей Африки, Южной Америки, Италии, Азии, Тихоокеанского региона.
Пути заражения
По данным Роспотребнадзора, заболеваемость хроническими вирусными гепатитами в стране на 2018 год составляет 61,9 тысяч случаев на 100 000 населения и имеет тенденцию к снижению. Неблагополучные регионы по ВГС — Северо-Западный и Уральский регионы, Москва, Сахалинская область, по ВГВ — Тыва, Якутия. Среди впервые зарегистрированных случаев преобладает инфекция ВГС (77,6%), доля вирусного гепатита В снижается в связи с вакцинацией.
Заразиться можно от больного острой или хронической формой. Инфекция передается через кровь и биологические жидкости (сперма, вагинальный секрет, слюна) при контакте со слизистыми оболочками или раневой поверхностью. Наиболее опасны лица с бессимптомным течением и вирусоносители, которые не знают о своем заболевании.
Пути заражения вирусными гепатитами:
- Половой — риск передачи среди гомосексуалистов в 10 раз выше, чем у гетеросексуальных пар, и достигает 95%.
- Медицинские манипуляции — переливание крови, пересадка органов, эндоскопические диагностические процедуры, хирургические операции, гемодиализ — если использовались предметы или биологические жидкости, зараженные вирусом.
- Повреждение кожи и слизистых оболочек загрязненными шприцами и инструментами при введении инъекционных наркотиков, выполнении татуировки, пирсинга, маникюра, педикюра, ритуальных обрядов, косметических процедур.
- От матери ребенку через сосуды плаценты или во время родов.
Частота передачи половым путем выше у гепатита В. ВГС в основном передается искусственным путем во время инъекций и через ранки кожных и слизистых покровов. Острые гепатиты имеют тенденцию к хронизации при неправильном лечении, снижении иммунитета, тяжелых сопутствующих заболеваниях, аутоиммунной патологии, злоупотреблении алкоголем, длительном приеме лекарственных средств. В хроническую форму чаще переходит гепатит С.
Что происходит в организме
После попадания в кровь ВГС разносится по организму и внедряется в клетки печени (гепатоциты). Специфические продукты возбудителя повреждают мембраны и внутриклеточные структуры, вызывают хроническое воспаление. Вирус снижает активность лимфоцитов крови и угнетает образование интерферонов (эти вещества помогают иммунитету). Хронизация процесса происходит из-за непрерывного изменения поверхностных молекул патогена. Организм не успевает отреагировать на мутации, и вирус ускользает от действия иммунной системы.
ДНК ВГВ встраивается в геном гепатоцитов (клетки печени). Генетический материал возбудителя запускает сборку новых вирусных частиц в измененных клетках печени. То есть свои же клетки организма становятся той «фабрикой», которая начинает продуцировать вирус. Иммунная система воспринимает собственные ткани как чужеродные и уничтожает клетки, содержащие вирус.
Дельта агент может попасть в организм вместе с вирусом гепатита В (ко-инфекция) или добавиться к существующей инфекции (суперинфекция). Присоединение ВГD приводит к тяжелому течению болезни с массивным некрозом печени и прогрессирующим циррозом.
То есть в целом можно сказать, что хроническая форма гепатита формируется в том случае, если при попадании вируса в организм человека иммунная система не может «выловить» его, соответственно, не может уничтожить. Этому способствуют различные «уловки» вируса — он постоянно меняет «маски», по которым иммунные клетки должны его опознавать.
Классификация
Согласно Международной классификации болезней (МКБ 10), выделяют хроническое воспаление печени, вызванное ВГС (18.2), ВГВ с/без дельта-агента (код 18.0/18.1), другими вирусами (18.8) и неуточненный хронический вирусный гепатит (18.9). Один человек одновременно может быть носителем нескольких видов возбудителей. Микст-гепатиты протекают тяжелее и с большей вероятностью осложнений.
Клинические формы хронических гепатитов:
- Желтушная:
- типичная (цитолитическая);
- атипичная (холестатическая).
- Безжелтушная.
- Латентная (бессимптомная):
- субклиническая (повышение активности печеночных ферментов в сочетании с положительным тестом на антитела к вирусам);
- инаппарантная (наличие маркеров вирусных гепатитов при нормальных показателях здоровья).
При хроническом течении заболевания происходит периодическая смена фаз обострения (репликации) и ремиссии. Степень активности вирусного гепатита определяют по индексу Кноделя, который учитывает глубину некротических и воспалительных процессов. Некроз соединительнотканных перегородок печени оценивается по 10-балльной шкале, гибель печеночных долек и воспаление — по 4-балльной. Суммарная цифра после оценки трех компонентов ложится в основу показателя.
Таблица — Степень активности хронического вирусного гепатита
| Значение показателя | Сумма баллов | Во сколько раз уровень ферментов АлАТ и АсАТ превышает норму |
| Минимальная | 1-3 | до 2 |
| Слабая | 4-8 | 2-5 |
| Умеренная | 9-12 | 5-10 |
| Выраженная | 13-18 | свыше 10 |
Стадия хронического гепатита вирусной этиологии выставляется по степени выраженности фиброза (разрастание соединительной ткани с нарушением функции печени):
- 0 — отсутствие изменений;
- I — слабовыраженный;
- II — умеренный;
- III — выраженный;
- IV — цирроз печени.
Финальная стадия процесса — рак печени (гепатоцеллюлярная карцинома). Формулировка диагноза включает информацию о возбудителе и характеристику заболевания, например: Хронический вирусный гепатит В без дельта-агента, фаза репликации, быстропрогрессирующий, с частыми обострениями, III стадия фиброза, умеренная активность.
Симптомы
В хроническую форму переходит 5-10% случаев острой инфекции ВГВ и до 80% гепатита С. Заболевание имеет тенденцию к малосимптомному течению и часто диагностируется случайно на медосмотре. Первые клинические и лабораторные признаки болезни обнаруживают в среднем через 10-15 лет после заражения.
Внешне незаметные патологические изменения при хроническом гепатите:
- В крови возрастает концентрация билирубина, АлАТ, АсАТ, лактатдегидрогеназы, железа, аммиака, падает уровень альбуминов, протромбина, холестерина и холинэстеразы.
- Нижняя граница печени выходит за пределы правой реберной дуги до 8 см, а верхняя определяется на уровне 4-5 ребра — то есть орган значительно увеличивается в размерах.
- При пальпации печень плотная, гладкая, безболезненная, в период обострения увеличивается селезенка.
Латентная форма (вирусоносительство) развивается, если иммунная система не способна полностью удалить вирус и поддерживает количество возбудителя на стабильном уровне. Клинические проявления отсутствуют, но в крови определяются маркеры вирусных гепатитов. При снижении иммунитета латентная инфекция переходит в фазу реактивации.
Гепатит с минимальной, слабой и умеренной активностью
Общее состояние и самочувствие длительное время остаются нормальными. Заболевание протекает с обострениями, когда клинико-лабораторные показатели становятся более яркими, и ремиссиями с отсутствием проявлений. Симптомы при минимальной и слабой степени активности редко побуждают человека обратиться к врачу.
При обострении появляются жалобы:
- дискомфорт и ноющие боли в правом подреберье после длительной ходьбы, бега, прыжков;
- снижение аппетита, отрыжка и горечь во рту;
- повышенная утомляемость после незначительных физических нагрузок;
- вялость, плохой сон, перепады настроения, потливость, головные боли, подъем температуры тела до 38 °C;
- плохая переносимость жирной пищи, овощей и алкоголя — ощущение переполнения желудка, вздутие, тошнота, редко рвота;
- иногда появляется желтуха, кратковременные носовые кровотечения, сосудистый рисунок на грудной клетке.
Наиболее часто хронический вирусный гепатит протекает с умеренной активностью. Симптомы дополняются покраснением ладоней (пальмарной эритемой) и сосудистыми звездочками (телеангиэктазиями) на груди, щеках, между лопатками. Печень постоянно выступает из-под реберной дуги на 4-5 см, болит при пальпации, селезенка увеличена на 2-3 см. Иногда появляется сыпь, боли в суставах, лихорадка.
С высокой активностью
Агрессивное течение гепатита характеризуется частыми обострениями. На фоне беспричинной слабости, снижения работоспособности и нервозности постоянно проявляются нарушения работы ЖКТ и болевой синдром. В период обострения присоединяется желтуха с кожным зудом, лихорадка до 38 °С, симметричные боли в крупных суставах и мышцах.
По мере прогрессирования болезни развиваются симптомы:
- сухость кожи и ломкость ногтей, выпадение волос;
- спонтанные непродолжительные носовые кровотечения;
- кровоточивость десен;
- частые синяки;
- точечные кровоизлияния на лице, шее и туловище;
- телеангиэктазии на груди, лице, предплечье;
- покраснение ладоней и подошв;
- нарушение менструального цикла у женщин;
- увеличение молочных желез (гинекомастия) и снижение либидо у мужчин.
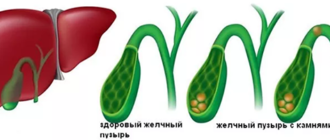
Хронический вирусный гепатит с холестазом (застоем желчи) начинается с зуда кожи при хорошем общем самочувствии. Спустя несколько лет присоединяется желтуха с зеленоватым оттенком, ксантелазмы (плоские жировики на веках), постоянная тяжесть и боль в правом подреберье. Концентрация билирубина в крови поднимается до 300 мкмоль/л. Исходом холестатической формы хронического гепатита является билиарный цирроз печени.
Внепеченочные проявления
Установлено, что вирусы способны размножаться в лимфатической ткани селезенки, костного мозга, почек, поджелудочной железы, надпочечников, кожи, кишечника. Повреждение внутренних органов развивается по сценарию аутоиммунных заболеваний с формированием очагов воспаления и последующим фиброзом.
Какие патологии сопровождают хронический вирусный гепатит:
- Смешанная криоглобулинемия — слабость, точечные кровоизлияния на коже и слизистых оболочках, поражение периферических нервов, синдром Рейно (спазм сосудов на кистях и стопах), артериальная гипертензия. Чаще встречается у женщин пожилого возраста на стадии цирроза.
- Постоянные или периодические боли в крупных и мелких суставах доброкачественного характера без рентгенологических изменений.
- Гломерулонефрит (воспаление почечных клубочков) с нефротическим синдромом — потерей белка с мочой, бледностью и отеками вокруг глаз, почечной недостаточностью.
- Узелковый периартериит — системное воспаление мелких артерий, чаще встречается у мужчин, проявляется лихорадкой, мышечными болями, гипертонией, воспалением яичек, узловатыми высыпаниями на ногах.
- Крапивница, поздняя кожная порфирия, красный плоский лишай, витилиго.
- Синдром Шегрена — аутоиммунное воспаление слюнных и слезных желез с развитием сухости во рту и глазах.
- Аутоиммунный тиреоидит, гипо- или гипертиреоз, сахарный диабет.
- Снижение продукции клеток крови в костном мозге, гемолитическая анемия, неходжкинская В-лимфома.
- Мышечная слабость и боль, миопатический синдром, снижение нервной чувствительности.
Внепеченочные проявления встречаются у 40-45% людей с хроническими вирусными гепатитами. Поражения внутренних органов и сосудов могут затруднять диагностику основного заболевания, являясь ведущими клиническими проявлениями инфекции.
Цирроз
Прогрессирующее воспаление приводит к деформации внутренней структуры печени с образованием ложных долек и узелков, окруженных соединительнотканными перегородками. Цирроз начинается как обострение хронического вирусного гепатита — анорексия, слабость, сухость кожи, метеоризм, непереносимость жирной пищи, носовые кровотечения, легкая желтуха, сосудистые звездочки.
Признаки прогрессирующего цирроза:
- подкожные вены брюшной стенки расширены и просматриваются на животе в виде «головы медузы»;
- постоянные плотные отеки ног;
- сладковатый печеночный запах изо рта;
- обострение геморроя;
- варикозное расширение вен пищевода с риском кровотечения;
- при пальпации печень уплотнена, имеет заостренный край и бугристую поверхность, безболезненна;
- увеличение размеров живота за счет задержки жидкости в брюшной полости (асцит).
Осложнением цирроза является печеночная недостаточность и энцефалопатия (повреждение головного мозга токсическими продуктами обмена вследствие того, что они уже не проходят обезвреживание в органе) с исходом в кому. Первые признаки печеночной энцефалопатии — сонливость, раздражительность, снижение внимания. При прогрессировании симптоматика дополняется искажением почерка, дезориентацией в пространстве и времени, тремором пальцев рук при разгибании кисти.
Читайте подробнее о циррозе — симптомах, диагностике, опасных осложнениях и современном лечении.
Гепатоцеллюлярная карцинома
Около 85% первичного рака печени связаны с гепатитами В или С. Опухоль развивается у 1/3 пациентов с циррозом и высокой вирусной нагрузкой. Вероятность летального исхода в течение первого года после постановки диагноза составляет 33%. Рак печени можно заподозрить по прогрессированию цирроза или обострению гепатита.
На поздних стадиях лечение малоэффективно, поэтому при хроническом вирусном гепатите показаны скрининговые исследования для раннего выявления опухоли. Согласно протоколам EASL, один раз в полгода необходимо проходить УЗИ печени. При обнаружении узлов более 1 см показана КТ или МРТ. Окончательное подтверждение диагноза возможно после выполнения биопсии.
Основные методы лечения — резекция (вырезание) опухоли или трансплантация печени. При невозможности хирургического вмешательства выполняют химиотерапию, локальное введение этанола или воздействие радиочастотными волнами. Пятилетняя выживаемость после терапии на ранних стадиях составляет 70-90%.
Диагностика
На приеме врач осматривает внешние покровы и слизистые оболочки с целью выявления желтухи, внепеченочных знаков, геморрагического синдрома, отеков, асцита. По результатам пальпации живота оценивают размеры печени и селезенки, консистенцию, характер поверхности органов.
Во время беседы врач собирает эпидемиологический анамнез — возможные причины заражения. На хронические вирусные гепатиты указывает факт переливания крови или трансплантации органов, оперативные вмешательства, употребление наркотиков, незащищенный секс, выполнение татуировок и пирсинга, совместное проживание с больным.
Лабораторно-инструментальная диагностика хронического вирусного гепатита включает:
- биохимический анализ крови;
- ИФА и ПЦР на маркеры вирусных гепатитов;
- УЗИ органов брюшной полости;
- биопсия печени или фибротест;
- ФГДС (фиброгастродуоденоскопия), КТ, МРТ при необходимости.
При хронических вирусных гепатитах отмечается рост биохимических показателей крови: АлАТ и АсАТ, лактатдегидрогеназа (5 и 3 фракции), общий белок, холестерин, щелочная фосфатаза, билирубин (во время обострения), гамма-глутамилтранспептидаза, холестерин, мочевина, креатинин. Протеинограмма показывает нарушение баланса белков крови со снижением альбуминов, альфа-2-макроглобулина и повышением гамма-глобулина.
ФГДС назначают при установленном циррозе печени. Эндоскопический осмотр позволяет оценить состояние варикозно расширенных вен пищевода, провести экстренную остановку кровотечения или наложить клипсы и лигатуры для профилактики кровотечения из расширенных сосудов. Исследование проводят при хорошем состоянии пациента с использованием местной анестезии.
Маркеры вирусных гепатитов
Точный диагноз ставят после обнаружения вируса в организме. Маркерами вирусных гепатитов называют специфические антитела класса IgG и IgM (анти-HBs, анти-HBe, анти-HCV), HBsAg, HBeAg — их обнаружение и является подтверждением активной инфекции в организме.
ДНК или РНК возбудителей определяют с помощью полимеразной цепной реакции (ПЦР). Качественный анализ устанавливает факт присутствия вируса в организме, генотип и мутации, отвечающие за лекарственную устойчивость. Количественные исследования проводят для определения вирусной нагрузки и планирования противовирусной терапии.
Таблица — Маркеры гепатитов
| Вирус | Обострение | Ремиссия | Носительство |
| ВГС | Анти-HCV IgG, анти-HCVcore IgG, анти-HCVcore IgМ, анти-HCV NS, РНК HCV | Анти-HCV IgG, анти-HCVcore IgG, анти-HCV NS | Анти-HCV IgG |
| ВГВ | HBsAg, HBеAg, ДНК HBV, анти-HBc (суммарные), анти-HBc IgG, анти-HBc IgМ, анти-НВе IgG | HBsAg, анти-HBc (суммарные), анти-HBc IgG, анти-НВе IgG | HBsAg, Анти-HBc IgG |
Хронический гепатит D подтверждаются положительными результатами исследования крови на анти-ВГD (антитела классов IgM и IgG к дельта-агенту), HDV антиген и вирусную РНК.
Определение потенциальной опасности хронического гепатита
Микроскопическое исследование образца печени, полученного на биопсии, показывает степень фиброза и активность воспалительного процесса. По результатам анализа можно оценить наличие сопутствующей патологии (ожирение, накопление железа, аутоиммунный гепатит), определить прогноз заболевания и эффективности лечения.
Пункционная биопсия печени проводится с согласия пациента в стационарных условиях. Образец для исследования берут под местной анестезией биопсийной иглой. Прокол выполняют в передней или боковой стенке печени в 9-м или 10-м межреберье. В большинстве случаев процедура проходит безболезненно. Иногда отмечается нерезкая боль при глубоком дыхании в месте укола в течение 15-20 минут после манипуляции.
Вместо биопсии может выполняться неинвазивная методика ФиброТест и ФиброМетр (комбинация эластометрии печени и лабораторных тестов). Метод приближается по информативности к биопсии, однако не способен разграничить 2 и 3 стадии фиброза. У людей с жировой дистрофией печени и лишним весом возможно искажение результатов в сторону увеличения степени активности гепатита.
Принципы лечения
Терапию проводят во время обострения в стационарных условиях инфекционного отделения. Комплексное лечение направлено на коррекцию синдромов поражения печени и максимальное снижение вирусной нагрузки. Проявления печеночной недостаточности поддаются медикаментозной терапии при условии соблюдения режима и диеты.
Цель лечения хронического гепатита — снижение смертности, предотвращение осложнений, ликвидация воспалительной активности и прогрессирования заболевания. Цирроза и рака печени можно избежать при условии подавления размножения вируса противовирусными препаратами и восстановлении функций печени.
Базисная терапия
Поддерживать и контролировать состояние организма необходимо постоянно. Во время ремиссии следует соблюдать диету, пропивать курсы гепатопротекторов и желчегонных средств, принимать витамины группы В, А, Е, С, D, К в весенне-зимний период.
Терапия обострений подбирается индивидуально с учетом клинических особенностей:
- При холестазе показаны желчегонные препараты (Урсодезоксихолевая кислота, Адеметионин) и энтеросорбенты (Холестирамин, Билигнин, Карболен, Полифепан).
- Деятельность ЖКТ нормализуют Бифидумбактерин, Лактобактерин, Бактисубтил, Лактулоза, Энтеродез, Панкреатин, Фестал, Креон. Детально о пробиотиках читайте здесь.
- Для восстановления клеток печени применяют гепатопротекторы Карсил, Легалон, Гепабене, Силимар, Эссливер, Эссенциале Н, Фосфоглив. Подробнее в статье «Таблетки для печени — список эффективных».
- При развитии аутоиммунных процессов назначают Преднизолон, Азатиоприн, Делагил.
- Дезинтоксикационная внутривенная терапия проводится 5% раствором глюкозы, Плазма-Литом, Гемодезом.
- При асците и отеках назначают мочегонные препараты — Спиронолактон, Фуросемид.
- Профилактику и лечение инфекционных осложнений проводят антибиотиками широкого спектра действия из группы цефалоспоринов, фторхинолонов, карбапенемов.
- При энцефалопатии эффективны Рифаксимин, Лактулоза и L-орнитин-L-аспартат.
- Иммунитет стимулируют индукторами интерферона (Циклоферон, Амиксин), интерлейкинами, препаратами тимуса (Имунофан, Миелопид).
Выбор лекарственных средств зависит от степени активности процесса, внепеченочных проявлений, ведущего синдрома поражения печени, наличия осложнений. Во время лечения следует ограничить тяжелые физические нагрузки и психоэмоциональное перенапряжение.
Противовирусная терапия
Выведение вируса из организма приводит к уменьшению воспалительного процесса, снижает вероятность осложнений и смертность от цирроза печени и гепатоцеллюлярной карциномы. Целью лечения хронических вирусных гепатитов является подавление ДНК и РНК вирусов, потеря антигенов («масок») их клетками, нормализация уровня печеночных ферментов.
Таблица — Основные противовирусные препараты
| Группа медикаментов | Описание |
| Интерфероны — ИФ (Интрон А, Реальдирон, Виферон, Реаферон, Роферон А) | Действующее вещество связывается с рецепторами на поверхности лимфоцитов и стимулирует образование веществ, ингибирующих размножение вируса. Лекарство вводится ежедневно подкожно курсом в 16 недель. |
| Пегилированные интерфероны (Пегинтрон, Пегасис) | Модификация полиэтиленгликолем ИФ увеличила срок действия дозы и позволила вводить интерфероны 1 раз в неделю. Эффективность препаратов повышается в 1,5 раза, частота побочных эффектов снижается вдвое. Курс составляет 48 недель. |
| Аналоги нуклеотидов против ВГВ (Ламивудин, Телбивудин, Энтекавир, Адефовир дипивоксил, Тенофовир) и ВГС (Рибавирин) | Встраиваясь в генетический материал патогена (ДНК или РНК), препараты останавливают синтез вирусных частиц и вызывают гибель возбудителя. Лекарства применяются по 1 таблетке в день курсом 48-96 недель. Препараты относительно безопасны и могут использоваться у людей с иммунодефицитом, внепеченочными проявлениями, декомпенсированным циррозом. |
| Ингибиторы протеазы (Боцепревир, Телапревир, Симепревир) и полимеразы (Софосбувир, Ледипасвир, Даклатасвир, Велпатасвир) | Действующее вещество проникает в инфицированные клетки и блокирует активность вирусных белков-ферментов NS3/NS4A, NS5A и NS5B, останавливая процесс образования новых вирусов гепEASLатита С. |
Стандартные схемы лечения ВГС интерферонами и Рибавирином эффективны на 40-61%. Отсутствие эффекта является показанием для применения тройной терапии с добавлением ингибитора протеазы или полимеразы. Трехкомпонентное лечение позволяет увеличить частоту устойчивого вирусологического ответа до 90%.
Преимуществом интерферонотерапии является отсутствие резистентности вирусов к лекарству, однако препараты противопоказаны при декомпенсированном циррозе печени, аутоиммунных заболеваниях, СПИДе, беременности, депрессии. Нормальная реакция в ответ на терапию интерферонами — подъем активности АлАТ к 8-й неделе, свидетельствующий о воздействии лекарства на зараженные гепатоциты. После кризиса отмечается улучшение состояния.
Клинические рекомендации EASL
Европейская ассоциация по исследованию печени (EASL) предлагает 2 основных подхода к лечению хронического вирусного гепатита В: аналоги нуклеотидов или пегилированные интерфероны. Комбинированная терапия не приводит к усилению противовирусного эффекта. Предпочтение отдается аналогам нуклеотидов, не вызывающих устойчивость вируса (Энтекавир и Тенофовир).
EASL рекомендует схемы лечения гепатита С без интерферона и рибавирина. Ингибиторы полимеразы безопасны, просты в использовании и хорошо переносятся пациентами. Неосложненные формы лечат 8 недель, в сочетании с циррозом — 12.
Стандарты лечения вирусного гепатита С:
- 1b генотип — Гразопревир (100 мг) + Элбасвир (50 мг), Омбитасвир (12,5 мг) + Паритапревир (75 мг) + Ритонавир (50 мг) + Дасабувир (250 мг), Софосбувир (400 мг) + Ледипасвир (90 мг).
- 3 генотип — Софосбувир (400 мг) + Велпатасвир (100 мг) + Воксилапревир (100 мг).
- Универсальные упрощенные схемы для всех типов — Софосбувир (400 мг) + Велпатасвир (100 мг), Глекапревир (100 мг) + Пибрентасвир (40 мг).
В отношении ко-инфекции с гепатитом D единственным эффективным препаратом является пегилированный интерферон. Частота вирусологического ответа составляет 17-47%, увеличение продолжительности курса не влияет на эффективность. При декомпенсированном циррозе интерферон противопоказан, и инфицированные ВГВ с дельта агентом являются кандидатами на пересадку печени.
Народные средства
Вылечить хронический вирусный гепатит в домашних условиях невозможно. Фитотерапия применяется как дополнение к основному лечению по общепринятым стандартам. Народные средства призваны облегчить состояние во время терапии, нормализовать биохимические показатели и замедлить прогрессирование фиброза.
При лечении гепатитов используют травы с противовирусным, противовоспалительным, антитоксическим и желчегонным действием — лабазник вязолистный, корень шалфея, солодка, корневище куркумы, золототысячник, календула, ромашка, чистотел, хмель, ятрышник.
К гепатопротекторам относят бетулин из бересты березы, расторопшу пятнистую, корень одуванчика и лопуха большого, бессмертник, пижму, шиповник, овес. Выработку собственного интерферона стимулируют алоэ, арника, исландский мох, хвощ полевой, женьшень, лимонник китайский, родиола розовая, элеутерококк, аралия маньчжурская.
Продолжительность приема сборов не должна превышать 2 месяца, затем делают перерыв на 10-14 дней. Чтобы не возникло привыкания, необходимо менять состав фитопрепаратов каждые 3 недели. Общая продолжительность лечения при хронических вирусных гепатитах — несколько лет.

Примеры травяных сборов:
- Смешать по 10 г хвоща полевого, пижмы, листьев и корня лопуха большого, шалфея лекарственного, тысячелистника, горца птичьего, репешка, цветков зверобоя продырявленного и ромашки аптечной, девясила высокого, плодов шиповника коричного. 4 ст. л. сырья залить 1 л кипятка и оставить под закрытой крышкой 2-3 часа. Принимать три раза в день по половине стакана.
- При желтухе берут шиповник и крапиву двудомную (по 45 г), мяту перечную и солодку (по 30 г), зверобой (50 г). Сырье заливают водой в соотношении 1:10 и готовят отвар на водяной бане в течение 20 минут. Принимают по трети стакана 3 раза в день в течение 2 недель.
- Цветы бессмертника, траву тысячелистника, плоды фенхеля, листья мяты смешивают поровну, 1 ст. л. заливают стаканом кипятка, нагревают на водяной бане 15 мин, настаивают 45 мин и принимают по полстакана 4 раза в день за 15 минут до еды.
При хронических вирусных гепатитах рекомендуют добавлять в рацион прополис, мед, маточное молочко, пергу. Продукты пчеловодства содержат микроэлементы, необходимые для восстановления гепатоцитов. Мед употребляют в промежутках между приемами пищи трижды в день по 1 ст. л., растворенной в стакане теплой воды, можно добавлять свежевыжатый лимонный сок. Курс повторяют 2 раза в год на протяжении 2 месяцев.
Диета
Правильное питание играет ведущую роль в поддержании стабильного состояния при хроническом вирусном гепатите. Ежедневное употребление щадящих продуктов и ограничение нагрузки на печень снижает активность воспалительного процесса. Базовый рацион строится в соответствии с принципами стола № 5 по системе Певзнера. При обострении переходят на режим с механическим и химическим щажением (№ 5а).
Таблица — Особенности питания при хронических вирусных гепатитах
| Рекомендуемые продукты | Ограничения | Режим |
| Белый хлеб и сухари, гречка, овсянка, рис, картофель, макароны, соевая мука, бульон с протертыми овощами, молочный суп, фрикадельки, паровые котлеты из нежирного мяса, отварная курица, рыба, белковый омлет, молоко и кисломолочные продукты, сыр, творог в виде запеканки, спелые сладкие фрукты, подсолнечное, оливковое и кукурузное масло, авокадо, тыква, курага, морковь, печень, рыбий жир, кунжут, отруби, орехи, семечки, бисквитное печенье, мед, варенье, зефир, зеленый чай, отвар шиповника. | Бобовые, лук, чеснок, редька, жирное мясо и рыба, яичный желток, сало, копчености, горчица, уксус, майонез, острые, маринованные, жареные блюда, приправы, кислые ягоды и фрукты, газированные напитки, шоколад, какао, мороженое, пирожные с кремом, слоеное и сдобное тесто, алкоголь. | За день необходимо выпивать 1,5-2 л жидкости, при асците — не более 1 л. Количество соли ограничивается до 5-7 г (1 ч. л. без горки). Один раз в 7-10 дней можно проводить разгрузочные дни: фруктово-ягодный (1,5 кг фруктов и ягод, кроме бананов и винограда, разделить на 6 приемов) или творожный (500-600 г нежирного творога + 60 г сметаны, можно пить кофе или чай с молоком, отвар шиповника). Нельзя переедать на ночь и принимать слишком холодную пищу и напитки. |
Основная диета предполагает 1,5-2 г белка, 1,5-1,8 г жира и 4-6 г углеводов на килограмм массы тела. Прием пищи 5-6 раз в сутки способствует нормализации ритма работы пищеварительных желез. При запоре и геморрое опорожнение кишечника облегчают салаты из моркови, свеклы, яблок и чернослива, свежий кефир, простокваша, фрукты. Полезно ввести в ежедневный рацион 2-3 стакана свежего капустного или морковного сока.
У беременных
Обследование на маркеры гепатитов проводят в 1 и 3 триместрах беременности. Риск передачи инфекции ребенку составляет 1-5% и возрастает при высокой вирусной нагрузке, сопутствующей ВИЧ-инфекции, инвазивных диагностических процедурах (амниоцентез), женском поле новорожденного, многоплодной беременности. У 80-90% детей, инфицированных во время родов, болезнь протекает в хронической форме.
Беременность не противопоказана женщинам с вирусными гепатитами, если нет печеночной недостаточности и портальной гипертензии. Заболевание не увеличивает частоту врожденных аномалий, самопроизвольных абортов и внутриутробной гибели плода. Вирусы не проникают в молоко в опасных концентрациях, поэтому грудное вскармливание не запрещено.
Благодаря введению специфического иммуноглобулина и вакцины новорожденным в течение первых 12 ч жизни, риск развития хронического вирусного гепатита В у детей снизился с 90 до 5-10%. При количестве ДНК ВГВ у матери свыше 200000 МЕ/мл для предотвращения заражения используют Тенофовир с 24-28 недели беременности и в течение 3 месяцев после родов. Лекарство безопасно ребенка и не запрещает грудное вскармливание.
Лечение хронического вирусного гепатита С необходимо проводить до наступления беременности, так как препараты противопоказаны во время вынашивания и лактации в связи с риском формирования аномалий развития плода.
Это интересно! Последние разработки в лечении
Российские ученые разработали метод лечения вирусного гепатита В на основе системы нуклеаз CRISPR/Cas9, способных расщеплять запрограммированные участки вирусной ДНК. Зная нуклеотидную последовательность генов вируса, можно полностью уничтожить патоген без вреда для клеток человека. Технология основана на создании в популяции бактерий S.pyogenes, N.meningitidis и S.thermophilus РНК-проводников, комплементарных функционально значимым участкам вируса.
Присоединение к наиболее эффективным комбинациям РНК-проводников молекулы HBx, способной активировать онкогены и разрывать цепочку ДНК ВГВ, повысило эффективность системы до 99,9% при минимальных побочных эффектах. В эксперименте на инфицированных мышах препарат полностью разрушает генетический материал вируса и освобождает зараженные клетки на третьи сутки после введения.
Кроме того, лекарство активирует внутриклеточные факторы иммунного ответа, вызывающие деградацию вирусного генома. Ранее ферменты АРОВЕС3А и АРОВЕС3В можно было активировать только сверхвысокими дозами интерферона или опасными цитокинами. Повышая активность ферментов до 3500 раз, система позволяет через 24-48 часов избавиться от 80-90% вирусов ВГВ. Исследования показали безопасность препарата.
Профилактика
Для предотвращения заболевания вирусными гепатитами необходим комплекс защитных мероприятий, направленных на источник инфекции, пути передачи и восприимчивых людей. В медицинских учреждениях действует противоэпидемический режим, включающий стерилизацию и дезинфекцию инструментария, контроль донорской крови. В парикмахерских, салонах тату, маникюра и педикюра инструменты должны подвергаться обеззараживанию дезсредствами.
Личная профилактика хронических вирусных гепатитов включает:
- своевременное выявление заболевания с помощью анализа крови на серологические маркеры;
- отказ от инъекций нестерильными иглами, пирсинга и татуировок в ненадежных салонах;
- исключить общее пользование предметами, контактирующими с кровью (бритвенные и маникюрные принадлежности, ножницы, полотенца, зубные щетки, носовые платки);
- использовать презерватив при контакте с неизвестным или инфицированным половым партнером;
- вакцинироваться против гепатита В, если прививка не была сделана в детстве;
- при установленном диагнозе нужно строго следовать схемам лечения и рекомендациям врача.
Для учета распространения заболевания в России создана единая информационная система — регистр лиц, больных хроническими вирусными гепатитами. Оценка эпидемиологической ситуации на региональном и федеральном уровнях, путей передачи инфекции и эффективности лечения дает возможность разработать эффективные стратегии профилактики. Сведения о диагнозе, истории болезни и результатах терапии каждого пациента вносят сотрудники лечебных учреждений.
Вакцинация
Заболевание хроническими вирусными гепатитами можно предотвратить лишь частично — вакцина разработана против ВГВ. В рамках Национального календаря прививок иммунизация проводится всем новорожденным и не привитым ранее людям в возрасте до 55 лет по схеме 0-1-6 месяцев. Привиться можно в инфекционном отделении поликлиники или частном медицинском центре. Эффективность вакцинации составляет 95%.
В России используют вакцину против гепатита В рекомбинантную дрожжевую, Регевак В, Эувакс В, Энджерикс В, Н-В-VAX II, Эбербиовак НВ, Шанвак В, Биовак В, Бубо-М. Препараты содержат HBsAg, полученный в культуре дрожжевых клеток со встроенным геном, кодирующим вирусный белок, на который формируются защитные антитела.
Вакцинация четырьмя дозами по схеме 0-1-2-12 месяцев проводится новорожденным от инфицированных матерей, при случайной травме предметами, загрязненными кровью, или незащищенном половом контакте с больным. Совместное введение иммуноглобулина предотвращает заболевание в 98% случаев. Защитный уровень анти-HBsAg сохраняется в течение 15-20 лет и составляет 10 МЕ/мл и более. Если показатель снижается, выполняют ревакцинацию.
Прививаться можно во время беременности и лактации, недоношенным детям и ВИЧ-положительным. Вакцины против гепатита В противопоказаны людям с аллергическими реакциями на компоненты препарата. Побочные эффекты встречаются не более чем у 10% привитых: боль, покраснение, жжение, уплотнение тканей в месте инъекции. Реже могут возникнуть повышение температуры до 38 °С и общая слабость. Симптомы проходят без лечения через 1-2 дня.
Вопрос-ответ
Вопрос: Как провериться на хронические гепатиты?
Ответ: Необходимо сделать ИФА на анти-HCV (определяется в сыворотке через 8-12 недель после заражения) и поверхностный антиген HBsAg (через 4-6 недель). Ложноотрицательный результат может быть у лиц с иммунодефицитом и находящихся на гемодиализе, ложноположительный — у лиц с аутоиммунными расстройствами, онкологическими и инфекционными заболеваниями. ДНК ВГВ и РНК ВГС можно обнаружить методом ПЦР через 2-4 недели после инфицирования.
Вопрос: Можно ли вылечиться?
Ответ: Полностью избавиться от ВГВ невозможно, так как патоген встраивается в геном гепатоцитов. С помощью препаратов можно добиться стойкой ремиссии с минимальной активностью вируса. Лечение длительное, возможны побочные эффекты, однако риск развития цирроза и гепатоцеллюлярной карциномы снижается. Хронический вирусный гепатит С полностью излечим. Ключевой фактор успеха — правильно назначенное лечение и приверженность пациента.
Вопрос: Сколько живут с хроническим вирусным гепатитом?
Ответ: Если человек не получает противовирусного лечения, цирроз печени развивается в среднем через 20-30 лет. У пятой части больных в пятилетний период происходит декомпенсация с летальностью до 85%. Риск развития гепатоцеллюлярной карциномы на цирротической стадии составляет 3-8% в год. Гепатит развивается быстрее при ежедневном употреблении алкоголя, заражении после 40 лет, сопутствующих инфекциях и у мужчин. Во время обострения в 10-15% случаев возможно спонтанное выздоровление.
Вопрос: Существует ли вакцина против ВГС?
Ответ: Вакцинация против ВГС не проводится. Разработка эффективного препарата затруднена из-за высокой изменчивости возбудителя. В Англии была создана и протестирована в 2014 году экспериментальная вакцина против гепатита С. Результат был успешным — у людей выработались антитела против вируса. Вторая фаза испытаний проводится в США среди потребителей инъекционных наркотиков. Предполагается, что вакцина снизит риск заражения с 90 до 1-25%.
Заключение
Основная причина хронического воспаления печени — вирусы гепатитов В и С. Прогрессирующая инфекция провоцирует развитие фиброза с исходом в цирроз и гепатоцеллюлярную карциному. Диагностику затрудняют внепеченочные проявления и склонность хронических гепатитов к скрытому течению на протяжении десятков лет.
Инфекция передается через кровь при повреждении кожи, незащищенном половом контакте и от матери ребенку во время родов. Даже если хронический гепатит протекает бессимптомно, носитель инфекции является источником заражения для окружающих. Заболевание подтверждает ИФА крови на серологические маркеры.
Медикаментозная терапия позволяет вылечить гепатит С и держать под контролем ВГВ. Курсы лечения продолжаются от нескольких месяцев до нескольких лет и требуют от человека высокой приверженности терапии. Заражение гепатитом В можно предотвратить вакциной и иммуноглобулином. Вакцинация против ВГС не проводится. В условиях высокого риска заражения возрастает значение личной профилактики.
Заражение вирусными гепатитами может протекать бессимптомно или по типу банальной простуды. В редких случаях инфицирование сопровождается яркими клиническими проявлениями. О том, когда нужно заподозрить вирусный гепатит, чтобы начать лечение своевременно и не дать болезни перейти в хроническую форму, читайте в статье по ссылке здесь.