Ветрянка (ветряная оспа) — острое вирусное заболевание, проявляющееся лихорадкой и высыпаниями на коже в виде пятен и пузырьков. У детей протекает преимущественно в легкой форме. Болезнь чрезвычайно заразна и занимает второе место по частоте после острых респираторных инфекций.
Опасность ветрянки заключается в тяжелых осложнениях в виде энцефалита и пневмонии, часто с летальным исходом. Глубокое поражение кожи при присоединении бактериальной инфекции оставляет на теле ребенка рубцы. Инфицирование беременной женщины (см. «Ветрянка у взрослых») незадолго до родов приводит к неонатальной ветрянке с высоким показателем смертности новорожденных. Предотвратить заболевание можно путем своевременной диагностики и экстренной профилактики.
- Возбудитель
- Как передается
- Формы и стадии
- Симптомы
- Сыпь при ветрянке
- Ветрянка у грудных детей
- Атипичные формы
- Опоясывающий герпес
- Осложнения
- Диагностика
- Общие принципы лечения
- Основная терапия — для снятия симптомов болезни
- Чем мазать ветрянку
- Противовирусные препараты и антибиотики
- Иммунокоррекция
- Питание
- Народные средства
- Это интересно! Витамины в лечении ветрянки
- Профилактика
- Вакцинация
- Частые вопросы пациентов
- Заключение
Возбудитель
Вирус ветряной оспы (Varicella-Zoster virus, VZV) относится к третьему типу герпесвирусов. По размерам, строению и свойствам напоминает вирус простого герпеса. Генетический материал в виде молекулы ДНК находится в ядре, окруженном белковой оболочкой (капсидом). Внешний покров состоит из двойного слоя липидов со специфическими антигенами.
Сложный состав наружной оболочки делает возбудителя ветрянки уязвимым для факторов внешней среды. При воздействии ультрафиолетового излучения, солнечного света, нагревания и дезинфицирующих средств вирус выживает на протяжении не более 10 минут. Микроорганизм погибает в течение получаса при температуре 50-52 °С, но хорошо сохраняется при охлаждении, замораживании и оттаивании.
Вместе с вдыхаемым воздухом патоген оседает на стенках носа, глотки и бронхов. Вирус активно размножается в слизистых оболочках и переходит в ближайшие лимфоузлы, откуда попадает в кровоток и разносится по организму. Вирусные частицы задерживаются в коже и разрушают ее верхний слой — эпидермис. Ветряночные пузырьки представлены гигантскими многоядерными образованиями, заполненными отечной жидкостью.
Кроме кожи, вирус ветрянки поражает нервную систему, накапливаясь в корешках спинного мозга, тройничном и лицевом нервах. В результате повышения активности возбудителя развивается опоясывающий лишай (герпес). Вирус может поражать внутренние органы с формированием множественных очагов некроза (омертвления тканей) при тяжелом течении.
Как передается
Единственный источник ветряной оспы — человек, у животных болезнь не регистрируется. Ветрянка имеет повсеместное распространение. При отсутствии иммунитета после встречи с инфекцией заболевание наступает у 100% человек. Максимум заболеваемости приходится на возраст 3-6 лет. К 15 годам ветрянку переносят 90% детей. Благодаря антителам, полученным от матери, малыши до 6 месяцев болеют редко.

Способы заражения:
- воздушно-капельный путь при нахождении в одном помещении рядом с больным ребенком или взрослым;
- непосредственный контакт слизистых оболочек рта, носа, конъюнктивы глаза с жидкостью пузырьков;
- вдыхание вирусных частиц, оседающих на постельном белье, игрушках, одежде;
- от матери к ребенку через плаценту при заражении женщины во время беременности;
- контакт с больным опоясывающим герпесом.
Вирус передается по воздуху в составе капелек жидкости из верхних дыхательных путей при чихании, разговоре, кашле, смехе, поцелуях. Возбудитель ветрянки имеет способность перемещаться на расстояние 20 м, проникая в соседние комнаты и квартиры, коридоры, вентиляционные системы, лифтовые шахты, лестничные пролеты. Заражение при контакте с третьими лицами маловероятно.
Больной ветрянкой заразен в течение двух дней до появления сыпи и до образования корочки на месте последнего пузырька. Наиболее крупные вспышки наблюдаются в детских дошкольных коллективах. Пик заболеваемости отмечается во время формирования новых групп, когда создаются условия для аэрозольной передачи инфекции. 80% всех случаев ветрянки происходит осенью и зимой. В сельской местности заболеваемость в 2 раза ниже, чем в городе.
Формы и стадии
Ветрянка протекает только в острой форме. Болезни свойственна цикличность — последовательная смена этапов инфекционного процесса, обусловленная особенностями поведения возбудителя и ответной реакцией организма. Выделяют 4 стадии ветрянки:
- Инкубационный период. Вирус попадает в организм и размножается в слизистых оболочках. Количества возбудителя недостаточно для поражения целевых органов, и симптомы отсутствуют. Длительность этапа — от 11 до 21 дней.
- Продромальный период. В течение 1-2 суток появляются первые признаки ветрянки — повышается температура, нарастают симптомы общей интоксикации.
- Разгар заболевания. В течение 2-8 дней на коже и слизистой оболочке появляются характерные высыпания.
- Обратное развитие. Восстановление организма происходит в течение одной-двух недель после исчезновения последних элементов сыпи.
Степень тяжести ветрянки определяют по симптоматике, интенсивности высыпаний, температуре тела и длительности болезни. Течение заболевания может быть гладким или осложненным, с присоединением бактериальной инфекции, обострением хронических заболеваний. В Международной классификации болезней выделяют ветрянку с менингитом (воспалением мягкой мозговой оболочки), энцефалитом (воспалением вещества головного мозга), пневмонией.
Степени тяжести:
- легкая — общее состояние хорошее, высыпания малочисленные, проходят бесследно через 2-3 дня;
- средняя — температура тела поднимается до 39,5 °С и держится неделю, сопровождается головной болью, разбитостью, обильной сыпью;
- тяжелая — лихорадка 39,6°С и выше, высыпания глубокие, покрывают все тело, сохраняются более недели, развиваются осложнения ветрянки.
У большинства детей ветряная оспа протекает в типичной форме. В редких случаях возможно рудиментарное (малосимптомное) течение. При ослаблении защитных сил организма у ребенка развивается атипичная ветрянка: пустулезная, буллезная, геморрагическая, гангренозная или генерализованная (висцеральная) с поражением внутренних органов.
Симптомы
Ветрянка начинается с подъема температуры тела и симптомов интоксикации, обусловленных действием вируса. Продромальный период у детей зачастую проходит без яркой симптоматики и может остаться незамеченным.
Первые признаки ветрянки:
- головная боль, недомогание, слабость, капризность;
- высыпания на теле в виде мелких точек или пятнышек (rush-симптом), предшествующие основной сыпи;
- снижение аппетита, тошнота, иногда рвота и диарея;
- насморк, боль в горле, кашель;
- точечные кровоизлияния на слизистой оболочке неба.
Если продромальный период ярко выражен, ветрянку можно перепутать с гриппом, острыми вирусными или кишечными инфекциями. Появление сыпи через 1-2 дня вносит ясность в диагностику.
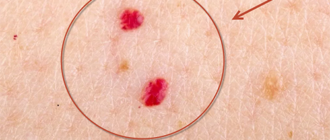
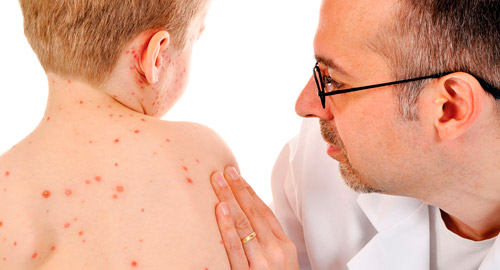
Сыпь при ветрянке
Первые элементы появляются на внутренней поверхности бедер, животе, груди, волосистой части головы, лице, плечах, сгибательных поверхностях рук и ног, в кожных складках. Количество высыпаний колеблется от 20 до 70. В тяжелых случаях сыпь покрывает все тело, в том числе ладони и ступни. У ребенка могут увеличиваться лимфатические узлы на шее и затылке.
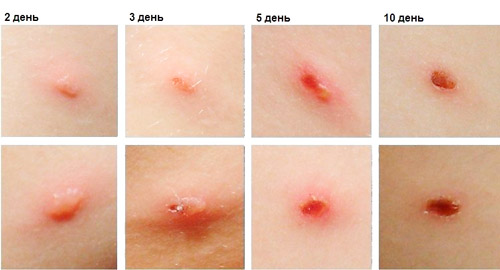
Таблица — Элементы сыпи при ветрянке
| Вид высыпаний | Характеристика |
| Пятно | Появляется за счет расширения сосудов на ограниченном участке кожи размером 2-4 мм. |
| Папула (прыщик) | Через несколько часов на месте пятнышка формируется воспалительный узелок без полости внутри. Элемент слегка возвышается над поверхностью кожи. |
| Везикула (пузырек) | Имеет округлую, палочковидную или неправильную форму размером 0,2-0,6 см, по форме напоминает капельки росы. Стенки пузырька спадаются при проколе. Полость заполнена прозрачной или мутной жидкостью, содержащей погибшие клетки. Через два дня везикула покрывается морщинками, дно начинает западать. Патологический процесс не распространяется глубже эпидермиса, поэтому рубцы после типичной ветрянки не образуются. |
| Корочка | Через 2-3 суток пузырек подсыхает, покрывается красноватой корочкой, которая вскоре отпадает, не оставляя следа. |
| Пустула (гнойничок) | Гнойная ветрянка развивается при попадании в пузырек бактериальной инфекции. Содержимое везикулы мутнеет, общее состояние ребенка ухудшается. Процесс может достигать глубоких слоев кожи, и после отпадания светло-коричневой корочки остается неглубокая ямка или рубчик. |
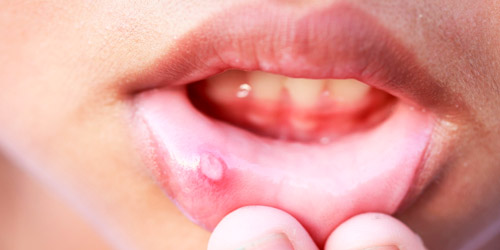
| Энантема (высыпания на слизистой оболочке) | В 20-30% случаев ветрянка сопровождается появлением пузырьков на внутренней поверхности щек, небе, языке, гортани, половых органах, конъюнктиве глаза. Элементы сыпи быстро вскрываются и превращаются в поверхностные язвочки (эрозии), которые заживают на 3-5-й день без образования рубца. Высыпания во рту часто бывают болезненными, переходят в стоматит. |
| Последствия | При типичном течении ветрянки на месте отделившихся корочек на коже остается розовое или светлое пятно, которое исчезает самостоятельно через несколько месяцев. Шрамы образуются при осложненном течении с образованием пустул. Сильный зуд способствует расчесыванию, повреждению и инфицированию элементов с формированием ранок и рубчиков. |
Для ветрянки характерен ложный полиморфизм сыпи — один участок тела объединяет элементы на разных стадиях развития. За время болезни происходит 3-4 эпизода новых подсыпаний с интервалом 1-2 дня. Период высыпаний длится 1-2 недели. Чем обильнее сыпь, тем выше лихорадка и сильнее симптомы интоксикации — головная боль, вялость, недомогание, снижение аппетита. Температура держится в среднем от 3 до 6 дней.
Ветрянку можно перепутать с простым герпесом, опоясывающим лишаем, ящуром, везикулезным риккетсиозом, укусами насекомых, аллергией, менингококковой инфекцией, импетиго. Для каждого заболевания существуют диагностические критерии и характерные особенности сыпи. В сочетании со специфической лабораторной диагностикой поставить верный диагноз не составит труда для врача.
Ветрянка у грудных детей
Новорожденные могут заразиться в утробе матери через плаценту, во время родов и в первые дни жизни от старшего ребенка или взрослого. От беременной женщины, больной ветрянкой, вирус передается плоду в 25% случаев. При заражении в первые 25 недель вынашивания 2% детей рождаются с пороками развития.
Врожденная ветрянка включает одну или несколько аномалий:
- уменьшение объема черепной коробки и головного мозга;
- множественные язвы и рубцы на коже;
- деформация грудной клетки, укорочение конечностей, косолапость;
- параличи и судороги;
- недоразвитие глазного яблока, катаракта, воспаление сетчатки;
- задержка умственного развития.
Заболевание роженицы менее чем за 10 суток до и в течение 7 дней после появления малыша приводит к развитию неонатальной ветрянки. Новорожденный не успевает получить от матери антитела через плаценту или с молоком. Летальность среди детей первых дней жизни достигает 30%, осложнения развиваются у каждого второго. Через несколько месяцев после выздоровления ребенок может заболеть опоясывающим лишаем.
У новорожденных отмечают снижение аппетита, рвоту, частый стул, бледность кожи или желтуху, одышку, выбухающий родничок. Обильные высыпания часто принимают геморрагический характер (похожи на кровоизлияния), сопровождаются сильной лихорадкой, судорогами, потерей сознания. Присоединяется бактериальная инфекция с развитием гнойников, пневмонии, стафилококкового сепсиса (заражение крови). На фоне иммунодефицита формируется генерализованная форма с поражением головного мозга, легких, печени, сердца.
Атипичные формы
Рудиментарная ветрянка возникает у детей, получивших иммуноглобулин в качестве экстренной профилактики или с молоком матери. Заболевание протекает без высыпаний и температуры, общее состояние удовлетворительное. Иногда отмечаются немногочисленные элементы сыпи (около 10) в виде пятен или папул.
У детей с иммунодефицитом встречаются тяжелые атипичные формы ветрянки:
- Буллезная. На фоне обильных высыпаний на теле появляются крупные вялые пузыри размером 1-3 см, заполненные мутной жидкостью. После вскрытия везикул остаются язвы, которые заживают более месяца с образованием бурых пятен или рубцов.
- Геморрагическая. Через 2-3 дня после начала типичной сыпи содержимое пузырьков наполняется кровью и окрашивается в темно-красный цвет. На непораженной коже отмечаются точечные кровоизлияния, могут возникнуть носовые кровотечения, кровавая рвота, кровь в моче, кале. Общее состояние тяжелое, поражаются внутренние органы. Встречается у детей с нарушениями свертывающей системы крови (геморрагические диатезы, лейкемия, гемофилия, васкулиты).
- Гангренозная. Развивается у ослабленных и истощенных пациентов при присоединении бактериальной инфекции. На воспаленной коже появляются крупные дряблые пузыри с гнойно-кровянистым содержимым диаметром в несколько сантиметров. После образования корочки формируется зона некроза, проникающая в глубокие слои кожи, иногда мышцы. На пораженном участке остается длительно не заживающая язва. Нередко ветрянка осложняется сепсисом.
- Генерализованная (висцеральная). Везикулезные высыпания возникают не только на коже, но и в печени, легких, головном мозге, почках, сердце, селезенке, кишечнике, вилочковой железе, надпочечниках. В органах формируются множественные очаги некроза, окруженные участками кровоизлияния и воспаления. Висцеральная ветрянка встречается у новорожденных и ослабленных детей. Течение болезни крайне тяжелое.
Опоясывающий герпес
После перенесенной ветрянки вирус полностью не выводится из организма, а сохраняется в задних корешках спинного мозга и черепных нервах. В большинстве случаев инфекция неактивна в течение всей жизни. Заболевание возникает у 5% детей, переболевших ветрянкой. Активация вируса происходит при снижении иммунитета у детей с онкологическими заболеваниями, лейкозами, ВИЧ-инфекцией, после трансплантации органов, при приеме иммунодепрессантов, кортикостероидов, цитостатиков, после лучевой терапии, при заболевании ветрянкой в первый год жизни.
Опоясывающий герпес начинается с повышения температуры и боли вдоль межреберных или поясничных нервов, на лице. В зоне поражения на коже появляются сгруппированные пузырьки размером до 0,5 см. Высыпания сопровождаются зудом и жжением. Как и при ветрянке, к концу первой недели на месте высыпаний образуются корочки, которые отпадают без образования рубцов. При локализации вируса в черепных нервах наблюдаются конъюнктивит, поражение глазного яблока и зрительного нерва, отит, снижение вкусовой чувствительности языка.
К атипичному течению опоясывающего герпеса относят буллезную, геморрагическую, гангренозную, генерализованную и абортивную формы (папулы без пузырьков). В редких случаях болезнь проявляется только невралгией без высыпаний. Среди осложнений отмечается присоединение бактериальной инфекции, менингит, энцефалит, постгерпетические боли по ходу нервных стволов. Осложненные и атипичные формы у детей встречаются редко.
Осложнения
Ветрянка у детей протекает преимущественно доброкачественно. Частота осложнений составляет 2-3%. Причиной может быть сам вирус или бактериальная микрофлора, обитающая на кожных покровах и слизистых оболочках. Осложненная ветрянка наиболее характерна для детей до года и подростков старше 15 лет.
Гнойные поражения чаще всего локализуются на коже и вызываются Staphylococcus aureus и Streptococcus pyogenes, анаэробными микроорганизмами, энтеробактериями. Ветрянка осложняется пустулами, поверхностными гнойниками (импетиго), фурункулами, абсцессами. Распространение инфекции на подкожную жировую клетчатку (целлюлит), фасции, мышцы с попаданием в кровь может привести к сепсису.
Осложнения ветрянки, обусловленные действием Varicella Zoster virus на внутренние органы:
- Поражение нервной системы происходит у 5-9% болеющих детей. Ветряночный энцефалит (воспаление мозга) начинается с головной боли, рвоты, судорог. Ребенок теряет способность ориентироваться в пространстве и координировать движения, появляется подергивание глазных яблок (нистагм), дрожание рук, затрудняется речь. Вирус ветрянки поражает также мозговые оболочки, лицевой и зрительный нервы, корешки спинного мозга.
- Вирусная пневмония наблюдается у 2-3% детей с ветрянкой, при иммунодефиците частота возрастает до 25%. На 2-5 день высыпаний появляется кашель, одышка, кровохарканье, боль в груди во время дыхания, кожа приобретает синий оттенок. Процесс носит двусторонний характер, протекает тяжело, может закончиться дыхательной недостаточностью и отеком легких.
- Более редкие осложнения — поражение почек (гломерулонефрит), сердца (миокардит), гепатит, артрит.
Прием Аспирина во время ветрянки повышает риск развития синдрома Рейе — тяжелого нарушения функции печени и головного мозга. На 4-5 день после появления сыпи у ребенка возникает тошнота и многократная рвота, раздражительность, апатия или возбуждение, заторможенность, кома. В крови повышается количество печеночных ферментов (АлАТ, АсАТ), билирубина, креатинина, аммиака, снижается уровень глюкозы, страдает свертываемость крови. Пик заболеваемости приходится на возраст 5-14 лет. Смертность достигает 80% на поздних стадиях.
Диагностика
Диагноз ставит педиатр или детский инфекционист. В большинстве случаев достаточно клинического осмотра и данных о контакте с больным ветрянкой. Лабораторные анализы крови требуются при развитии атипичных, стертых и скрытых форм, сходстве симптомов с другими заболеваниями.
В пользу ветрянки говорит наличие характерных высыпаний на коже и слизистых оболочках и контакт ребенка с больным ветряной оспой или опоясывающим герпесом в течение предыдущих 21 дня. После осмотра врач спрашивает у родителей о сопутствующих заболеваниях и наличии лекарственной аллергии, определяет тактику лечения.
Наиболее надежным подтверждением ветрянки является четырехкратное нарастание титра специфических антител к вирусу в сочетании с обнаружением возбудителя в пораженных тканях. Общий анализ крови при типичном течении показывает увеличение количества лимфоцитов, иногда моноцитов. При осложнении ветрянки бактериальной инфекцией возрастает число лейкоцитов и нейтрофилов, ускоряется СОЭ.
К специфическим методам обнаружения VZV относятся:
- ИФА (иммуноферментный анализ) — серологическое исследование сыворотки крови на антитела класса IgM и IgG. Анализ выполняют на первой и третьей неделе болезни. Ветрянка подтверждается нарастанием титра антител в 4 раза при повторном исследовании.
- Вирусологический метод — непосредственное обнаружение возбудителя с помощью микроскопии или иммунофлюоресценции. Для исследования берут содержимое везикул и пустул, соскобы с папул, корочки, мазки из слизистых оболочек. В пораженных клетках под микроскопом видны скопления возбудителя ветрянки — тельца Арагао, многоядерные гигантские клетки (проба Цанка) или антигены вируса.
- Полимеразная цепная реакция (ПЦР) — быстрый и точный метод обнаружения возбудителя в крови или спинномозговой жидкости, основанный на выявлении вирусной ДНК.
В качестве дополнительных исследований, которые помогут поставить диагноз и определить форму ветрянки, проводят УЗИ печени, сердца, селезенки, лимфоузлов, рентгенографию органов грудной клетки, ЭКГ, МРТ или КТ. При поражении глаз показана консультация офтальмолога с исследованием остроты зрения и осмотром глазного дна.
Общие принципы лечения
Терапия направлена на все звенья заболевания и включает соблюдение режима и диеты, симптоматические средства, иммунотерапию, противовирусные и антибактериальные препараты при необходимости. Комплексный подход позволяет остановить патологический процесс, облегчить состояние ребенка и избежать осложнений ветрянки.
Лечение детей с легкими и средними формами происходит в домашних условиях в соответствии с рекомендациями врача. Госпитализация в инфекционный стационар требуется при тяжелом течении, осложнениях, обострении сопутствующих хронических заболеваний, невозможности сосать грудь, рвоте после каждого приема пищи, судорогах, температуре тела свыше 37,5 °С у грудных детей. В больницу необходимо также по эпидемическим показаниям — если ребенок находится в детском доме, интернате, оздоровительном лагере, санатории, посещает сад или школу, где есть восприимчивые к ветрянке люди.
Во время болезни следует регулярно проветривать помещение и поддерживать температуру в комнате 20-22 °С. При невысокой лихорадке ребенка следует ежедневно выводить на прогулку, избегая контакта с другими детьми. Постельное и нательное белье меняют не реже двух раз в сутки. Для предупреждения повреждения кожи при расчесывании ногти должны быть коротко подстрижены, а малышам можно надевать легкие рукавички.
Основная терапия — для снятия симптомов болезни
Во время ветрянки детский организм ослаблен токсическим действием возбудителя. Симптоматические средства не влияют на вирус, но помогают справиться с проявлениями болезни и поддержать силы ребенка.
Группы препаратов для снижения симптоматики:
- Жаропонижающие средства. Сбивать температуру рекомендуется при цифрах свыше 38,5 °С (38 °С для детей до года). Используют Парацетамол в виде таблеток или ректальных свечей в дозе 60 мг/кг в сутки, при неэффективности — Ибупрофен (Нурофен) до 30 мг/кг в день. Аспирин при ветрянке противопоказан.
- Антигистаминные препараты. Для снижения кожного зуда используют Димедрол, Фенкарол, Супрастин, Зодак, Зиртек в течение 5 дней.
- Дезинтоксикация организма осуществляется введением через капельницу растворов глюкозы 5%, декстрозы 10%, натрия хлорида 0,9%.
- Дегидратационная терапия (выведение лишней жидкости) проводится внутривенными инъекциями Маннитола, Фуросемида или приемом Ацетазоламида внутрь в течение 3-5 дней.
- При судорогах и энцефалите назначают Фенобарбитал, Натрия оксибутират, Вальпроевую кислоту.
- В тяжелых случаях проводят противовоспалительную и десенсибилизирующую терапию Преднизолоном, Дексаметазоном в дозировке 1 мг/кг массы тела внутримышечно в течение 5 дней.
Чем мазать ветрянку
Традиционно кожу обрабатывают местными антисептиками на основе красителей: спиртовым раствором бриллиантового зеленого 1%, фукорцином (жидкостью Кастеллани), метиленовым синим. Препараты подсушивают сыпь, препятствуют заносу бактерий в везикулы, однако имеют ряд недостатков: раздражение кожи, усиление зуда и жжения, пятна на одежде и постельном белье.
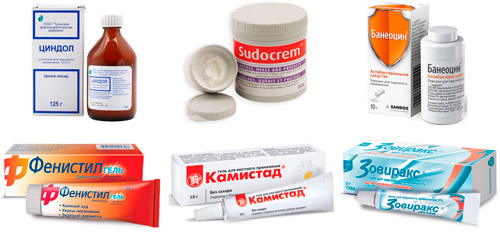
Цветные средства удобны тем, что позволяют отслеживать динамику новых подсыпаний и определить момент, когда ребенок прекращает быть заразным (через 5 дней после появления последнего пятнышка). Зеленку можно смыть с тела с помощью хозяйственного мыла, предварительно обработав кожу мягким скрабом и жирным детским кремом или маслом.
Какие средства можно использовать при ветрянке кроме зеленки:
- Препараты на основе оксида цинка (Циндол, Каламин, цинковая мазь, Куриозин, Судокрем, Деситин) обеззараживают, снимают отек и раздражение, устраняют зуд, восстанавливают поврежденную кожу.
- Если сыпь сильно чешется, на пораженные участки наносят Псило-Бальзам, Фенистил, Гистан, Кетоцин, Дермадрин. Средства обладают антигистаминным и анестезирующим эффектом, снижают зуд, жжение и боль.
- Поксклин — охлаждающий гидрогель, разработанный специально для лечения ветрянки. Препарат легко распределяется по коже, обладает антибактериальными свойствами, снимает отечность и воспаление, устраняет зуд.
- Для предупреждения гнойных осложнений кожи используют антибиотики для наружного применения — Мупироцин, Фуцидин, Левомеколь, Гентаксан, Банеоцин, Фастин.
- Рот можно полоскать 0,02% раствором фурацилина, марганцовки, Гексоралом, спиртовыми настойками календулы, ромашки, эвкалипта, разведенными в 20 раз. Процедуру проводят после каждого приема пищи и перед сном.
- Для обработки высыпаний на половых органах используют Мирамистин спрей, Хлоргексидин, 2% раствор борной кислоты.
- Эрозии во рту можно мазать Дентокиндом, Камистадом, Калгелем, Пансоралом, Лидокаином. Болезненные ранки на слизистой оболочке быстро заживают под действием дентальной адгезивной пасты Солкосерил.
- Противовирусные средства в виде бесцветной мази или крема — Ацикловир, Зовиракс, Пенцикловир, Девирс, Виферон, Инфагель, Герпферон, Фоскарнет.
- Средства для восстановления кожи, скорейшего заживления ранок, предупреждения образования рубцов — Риванол, Бепантен, Декспантенол, Актовегин, Аекол, масло зародышей пшеницы, жожоба, ламинарии, витамин Е.
В период высыпаний необходимо принимать ежедневный душ с использованием антибактериального мыла или геля для душа без мочалки. Доктор Комаровский рекомендует для снятия зуда каждые 3-4 часа принимать ванну с добавлением небольшого количества соды. Купание должно продолжаться 5-10 минут при температуре воды не выше 37 °С. После ванны и душа нельзя растирать кожу полотенцем. Оптимально дать коже высохнуть самостоятельно или промокнуть мягкой хлопчатобумажной тканью, затем нанести средство против ветрянки. Мазать сыпь необходимо до образования корочки.
Противовирусные препараты и антибиотики
При отсутствии сопутствующих заболеваний и стандартном течении заболевания специфическая терапия, направленная на устранение возбудителя, не требуется. Противовирусные средства назначаются детям с дерматитами, иммунодефицитом, онкологическими и гематологическими заболеваниями, хроническими болезнями легких, тяжелыми и атипичными формами ветрянки, подросткам старше 12 лет и новорожденным.
Препарат выбора при лечении ветрянки — Ацикловир. Действующее вещество встраивается в вирусную ДНК и блокирует дальнейшее размножение возбудителя. Детям Ацикловир вводят внутривенно 3 раза в сутки по 15 мг/кг массы тела. Препарат назначают в первые 48 ч болезни и отменяют через два дня после последних высыпаний или затихания симптоматики. Средняя продолжительность курса составляет 5-7 суток, при поражении мозга — до 21 дня.
Антибиотики при ветрянке необходимы, если произошло присоединение бактериальной инфекции с обширным поражением кожи или развитием пневмонии. Предпочтение отдают препаратам широкого спектра действия: Ампициллин, Амоксициллин, Бензилпенициллин, Амикацин, Гентамицин, Цефуроксим, Цефтриаксон, Цефиксим, Азитромицин. Терапию проводят в течение 7-10 дней.
Иммунокоррекция
Размножение вируса ветрянки в клетках, обеспечивающих иммунную защиту организма (лимфоцитах, нейтрофилах, макрофагах, моноцитах), приводит к общему угнетению клеточного иммунитета. Возбудитель подавляет продукцию интерферонов, обладающих губительным действием на вирус, а также угнетает поглотительную способность клеток.
Иммунокоррекцию при ветрянке проводят препаратами на основе интерферона. Лекарства препятствуют размножению патогена, повышают активность лимфоцитов и макрофагов, защищают здоровые клетки от инфицирования. Препараты Тилорон, Меглюмина акридонацетат, Анаферон детский стимулируют продукцию собственного интерферона.
При развитии буллезной, гангренозной, висцеральной форм ветрянки, бактериальных осложнениях показана терапия нормальным или специфическим противоветряночным человеческим иммуноглобулином. Препараты применяют также для пассивной иммунизации при экстренной профилактике ветрянки у здоровых детей после контакта с больным человеком. Иммуноглобулин необходимо ввести в течение 3-4 суток.
Питание
При составлении рациона для ребенка следует учитывать снижение аппетита, обезвоживание, интоксикацию, дефицит витаминов, угнетение пищеварительных ферментов, повышенную потребность в белках. Ветрянку можно вылечить быстро, четко придерживаясь медикаментозной терапии и лечебного питания.
Рекомендации для детей со средними и тяжелыми формами основаны на диете № 13 по номерной системе Певзнера. При легком течении болезни достаточно придерживаться рациона, обеспечивающего возрастные физиологические потребности, с добавлением витаминов. Грудным детям не следует вводить новые виды продуктов.
Таблица — Организация питания во время ветрянки
| Цели и эффекты | Рекомендации |
| Снижение травматизма язвочек во рту и глотке. | Жидкая и протертая пища: густые отвары круп, слабые мясные, рыбные и овощные бульоны, соки, кефир, взбитое яйцо, простокваша, ряженка, компоты, пюре. Блюда не должны содержать вещества с резким ароматом, приправы, раздражающие и острые добавки. |
| Восполнение дефицита белка, поддержка иммунной системы. | Полноценные протеины животного происхождения получают из нежирных сортов мяса, птицы и рыбы, творога, молока, яиц, сыра, кисломолочных напитков. Блюда подают в измельченном, заливном виде, сваренные или приготовленные на пару. Для растущего организма требуется от 2 до 4 г белка на килограмм массы тела в сутки. В период выздоровления следует увеличить количество белковой пищи на 15-20%. |
| Повышение антитоксической функции печени, предотвращение процессов брожения и газообразования в кишечнике. | Каши с молоком — манная, рисовая, вязкая гречневая, овсяная. Хлеб только пшеничный, подсушенный или несдобные сухари. Допускается печенье, бисквит, мармелад, пастила, сахар, мед, варенье, джем, желе. Овощи следует употреблять в вареном, запеченном, протертом виде. Ягоды и фрукты должны быть спелыми и мягкими, разрешается готовить печеные груши и яблоки. Запрещаются бобы, горох, ржаной хлеб, капуста, соя, чечевица, панировочные сухари. |
| Уменьшение дискомфорта и тяжести в желудке, снижение нагрузки на печень и кишечник, повышение аппетита. | Исключаются жирные жареные блюда, сало, свинина, баранина, утка, гусь, рыбий жир. Сливочное и растительное масло добавляют в готовые блюда. |
| Выведение из организма токсических веществ, восстановление баланса внутренней среды. | Употребление жидкости до 2 л в сутки. Ребенку дают чай с сахаром, отвар шиповника, компоты, соки, кисели. Следует ограничить употребление насыщенных бульонов, крепкого чая и кофе. |
| Повышение аппетита, предупреждение тошноты и рвоты, полноценное усвоение дневного рациона. | Уменьшить размер порций и увеличить частоту кормлений до 6 раз в сутки. При лихорадке следует кормить ребенка по мере возникновения аппетита независимо от времени суток. Температура горячих блюд и напитков должна быть выше 60 °С, холодных — ниже 15 °С. |
Народные средства
Наряду с медикаментами можно использовать традиционные методы борьбы с ветрянкой. Комплексный подход подразумевает прием витаминных напитков для укрепления иммунитета и обработку кожи и слизистых оболочек экстрактами целебных растений.
Важно обеспечивать ребенка достаточным количеством витаминов. Для повышения иммунитета готовят напиток из меда с лимонным соком в соотношении 1:1 и принимают по 1 чайной ложке 3 раза в день. Вместо лимона можно использовать грецкий орех. Большое количество витаминов содержится в морсах из клюквы, калины, малины, черной смородины, настое шиповника или петрушки.
Язвочки во рту заживают быстрее при полоскании отварами ромашки, календулы, шалфея, коры дуба, слабым раствором соды. Дополнительная обработка соком алоэ, облепиховым или оливковым маслом с добавлением эвкалипта, чайного дерева, бергамота ускоряет заживление слизистой оболочки. Смеси можно добавлять в ванны, точечно обрабатывать папулы и везикулы. Растительные средства обеззараживают, снимают воспаление и зуд, ускоряют переход в стадию корочек.
Во время лихорадки следует отложить прием ванны. Кожу можно обрабатывать аппликациями на основе отвара чистотела, календулы, ромашки, ячменя, слабого раствора марганцовки, крахмала 1:10. Следует помнить, что растительные препараты могут вызывать аллергию. Новое растение или эфирное масло необходимо протестировать на здоровом участке кожи. Недопустимо дальнейшее использование средства при появлении крапивницы, отека, усилении зуда на месте нанесения.
Это интересно! Витамины в лечении ветрянки
Varicella Zoster virus стимулирует выработку свободных радикалов и активных форм кислорода, повреждающих эпидермис. Возбудитель замедляет заживление кожи, разрушая ДНК покровных клеток, волокна коллагена и эластина. За восстановление ответственны антиоксиданты — бета-каротин (провитамин А), ликопин, кофермент Q10, витамины Е, С. При длительном контакте с вирусом ветрянки возникает дефицит защитных веществ.
В дерматологии широко используется бета-каротин, оказывающий противовоспалительное действие за счет нормализации липидного обмена и регенерации кожного покрова и слизистых оболочек. Кроме того, вещество обладает иммуностимулирующей активностью, повышая выработку интерферонов. На основе бета-каротина с добавлением витаминов С и Е создан препарат Веторон.
Исследования показывают, что у детей с ветрянкой, принимающих 4-6 капель лекарства один раз в день во время еды, снижается длительность лихорадки и высыпаний на 1,3-1,6 суток. Период кожного зуда сокращается в среднем на 3,3 дня, а риск бактериального инфицирования сыпи уменьшается в 6,5 раз, что сопоставимо с результатами лечения противовирусными препаратами Генферон и Анаферон детский. Веторон хорошо переносится и снижает потребность в приеме антибиотиков во время лечения ветрянки.
Профилактика
Поскольку ветряная оспа чрезвычайно заразна и особенно опасна для беременных, в первую очередь необходимо изолировать заболевшего ребенка в домашних условиях или боксовом отделении инфекционного стационара. Устойчивость вируса ветрянки в окружающей среде невысока, поэтому в помещении достаточно ежедневного проветривания и влажной уборки пола, мебели и игрушек. Родителям следует соблюдать правила личной гигиены при уходе за ребенком.
За взрослыми и детьми, не болевшими ранее ветрянкой, после контакта с больным устанавливается врачебное наблюдение в течение 21 дня с измерением температуры и осмотром кожных покровов и слизистых оболочек. В качестве экстренной профилактики проводят вакцинацию или введение иммуноглобулина.
Если заболел ребенок, посещающий детский сад, в группе объявляется карантин на 21 сутки:
- запрещается участие в общих прогулках, культурных и спортивных мероприятиях;
- прекращается прием новых и временно отсутствовавших детей, перевод в другие группы;
- раздвигаются кровати и столы, в отсутствие детей воздух облучается ультрафиолетом;
- дважды в день проводится осмотр на наличие симптомов ветрянки;
- помещение проветривается не менее четырех раз в день по 8-10 минут; влажную уборку пола, обработку мебели и предметов обихода выполняют с добавлением дезинфектантов;
- прекращается использование мягких игрушек.
Больничный при ветрянке длится в среднем 10-14 дней. Через 5 суток после появления последнего элемента сыпи болезнь перестает быть заразной. Ребенок допускается в коллектив сразу после исчезновения клинических проявлений, в том числе при появлении повторных заболеваний в группе.
Вакцинация
В России зарегистрированы 2 вакцины против ветрянки — Варилрикс и Окавакс. Препараты изготовлены из безопасных ослабленных штаммов вируса Varicella Zoster. Иммунизация проводится согласно календарю профилактических прививок по эпидемическим показаниям детям из групп риска, призывникам, перед поездкой в оздоровительные лагеря.
Состояния здоровья, при которых вакцинация против ветрянки обязательна:
- острый лейкоз, онкологические заболевания;
- тяжелые хронические заболевания легких, сердца, почечная недостаточность;
- бронхиальная астма;
- муковисцидоз;
- системные болезни соединительной ткани — склеродермия, красная волчанка, дерматомиозит, ревматоидный артрит, васкулиты;
- терапия иммунодепрессантами, кортикостероидами;
- подготовка к трансплантации органов.
Прививку от ветрянки выполняют во время ремиссии при количестве лимфоцитов в крови не менее 1200/мм³, в перерыве между курсами химиотерапии или лучевой терапии. У детей из группы риска эффективность вакцинации составляет 80-90%. Для оценки необходимости дополнительной прививки проводится периодический контроль количества антител в крови.
Препарат в дозе 0,5 мл вводится подкожно в область плеча. Дети от 12 месяцев до 13 лет прививаются однократно. В старшем возрасте требуется двукратная вакцинация с интервалом 6-10 недель. Экстренная вакцинопрофилактика должна быть проведена одной дозой в первые 72-96 часов после контакта с больным ветрянкой. Вакцинация противопоказана при наличии аллергии к компонентам препарата, тяжелых иммунодефицитных состояниях, острых инфекционных заболеваниях, во время беременности. Следует воздержаться от приема Аспирина в течение 6 недель после выполнения прививки.
Почти у всех здоровых детей достаточный уровень защитных антител против вируса ветрянки появляется через 6 недель после инъекции и сохраняется в течение 7 лет. Если ребенок все же заболел после вакцинации, болезнь проходит в легкой форме без температуры с небольшим числом высыпаний.
Наиболее частые побочные эффекты вакцинации против ветрянки — легкая отечность, боль и покраснение в месте инъекции. Менее чем у 10% детей повышается температура тела до 38 °C, появляется слабость, тошнота, головная боль, сыпь, кашель, насморк, боль в горле, диарея, крапивница, увеличиваются лимфоузлы. Подобные реакции не требуют лечения и проходят самостоятельно в течение нескольких дней.
Частые вопросы пациентов
Вопрос: Что делать взрослому, если ребенок заболел ветрянкой?
Ответ: У взрослых заболевание протекает преимущественно в тяжелой форме с осложнениями. Не болевшим ранее и непривитым людям следует провести экстренную вакцинопрофилактику. Беременным вакцина противопоказана независимо от срока вынашивания. После контакта с больным ребенком женщине выполняют исследование крови на антитела к вирусу. При отрицательном результате показано введение иммуноглобулина.
Вопрос: Как убрать шрамы на лице после ветряной оспы?
Ответ: Рубцы, остающиеся на месте ветряночных пузырьков, по природе являются атрофическими и представляют собой небольшие углубления в коже. Противорубцовые мази, в том числе Контрактубекс, малоэффективны в борьбе со следами ветрянки. Выровнять рельеф кожи поможет лазерная терапия, химический пилинг, мезотерапия, липофилинг, филлеры на основе коллагена и гиалуроновой кислоты, субцизия (подсечение волокон, соединяющих дно ямки с более глубокими слоями кожи).
Вопрос: Пустят ли в самолет ребенка с ветрянкой?
Ответ: Согласно Воздушному кодексу РФ, авиакомпания имеет право расторгнуть договор о перевозке с пассажирами, состояние здоровья которых угрожает безопасности окружающих лиц. Особенности циркуляции воздуха в салоне самолета создают благоприятные условия для распространения вируса и заражения других пассажиров. Перевозить ребенка с ветрянкой на самолете можно в том случае, если имеется справка от врача о том, что от появления последних элементов сыпи прошло 5 дней.
Вопрос: Можно ли заболеть инфекцией во второй раз?
Ответ: После перенесенного заболевания у большинства детей формируется стойкий иммунитет, сохраняющийся в течение всей жизни. При внедрении возбудителя в организм образуются Т-лимфоциты, которые запоминают вирус и обеспечивают иммунный ответ в течение длительного времени. Угнетение клеточного иммунитета ослабляет защитные механизмы и повышает восприимчивость к инфекции. Около 3% детей заболевают ветрянкой повторно.
Заключение
Ветряная оспа — распространенное вирусное заболевание, протекающее в легкой и среднетяжелой формах у 90% детей. В типичных случаях на фоне умеренной лихорадки у ребенка возникает полиморфная сыпь, состоящая из красных пятен, папул, пузырьков и корочек. У ослабленных детей с хроническими заболеваниями и иммунодефицитом ветрянка протекает в тяжелых формах с поражением внутренних органов и осложнениями в виде пневмонии, менингита, гнойных процессов.
В большинстве случаев для лечения достаточно симптоматической терапии и обработки высыпаний антисептическими и противозудными средствами в домашних условиях. При тяжелом течении назначают противовирусные препараты. Заболевание можно вылечить быстрее, если сочетать медикаментозную терапию с лечебным питанием.
Главное средство профилактики ветрянки — своевременная изоляция заболевшего и формирование иммунитета у здоровых лиц с помощью вакцинации. Особенно актуальны прививки для детей из группы риска и взрослых, не переболевших в детстве. Эффективность экстренной профилактики иммуноглобулином или вакциной после контакта с больным составляет более 90%.
Заболеть ветрянкой могут и взрослые, если в детстве они не перенесли инфекцию или у них не сформировался достаточный иммунитет против патогена. Заболевание чаще протекает в осложненной форме. Особенно опасна ветряная оспа при беременности на ранних сроках. Все о том, как защитить себя от инфицирования, о первых симптомах ветрянки у взрослых, методах лечения и профилактики читайте здесь.