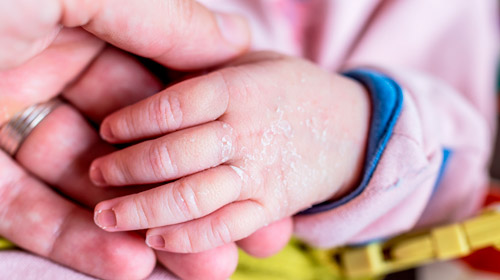
Атопический дерматит (нейродермит или диатез) — это незаразное заболевание кожи, возникающее преимущественно у маленьких детей. Болезнь обусловлена генетической предрасположенностью, возникает под влиянием провоцирующих факторов. Сопровождается зудом, жжением и воспалением кожи.
Атопический дерматит (нейродермит или диатез) — это незаразное заболевание кожи, возникающее преимущественно у маленьких детей. Болезнь обусловлена генетической предрасположенностью, возникает под влиянием провоцирующих факторов. Сопровождается зудом, жжением и воспалением кожи.
Патология доставляет большие страдания ребенку, может повлиять на его психическое и физическое развитие. Именно поэтому важно знать, чем может быть вызвана болезнь, ее основные проявления, уметь оказать помощь при обострении.
- Что происходит в организме
- Причины атопического дерматита у детей
- Классификация
- Как выглядит нейродермит у детей
- Диагностика
- Дифференциальная диагностика
- Лечение
- Местная терапия
- Эмоленты
- Наружные препараты
- Таблетки
- Как лечить народными способами
- Диета
- Интересно! Новое в лечении атопического дерматита у детей
- Профилактика
- Частые вопросы
- Выводы
Что происходит в организме
Более 75% аллергических патологий у маленьких детей представлено атопическим дерматитом. Болезнь с одинаковой частотой встречается как среди мальчиков, так и среди девочек, светлокожие люди болеют несколько чаще.
Патогенез атопического дерматита основан на механизмах хронического воспаления. Генетические особенности провоцируют изменения в иммунной системе пациентов, а именно нарушение соотношения Th1/Th2 лимфоцитов в сторону последних, что приводит к гиперпродукции иммуноглобулина Е крови. В результате дисбаланса при малейшем воздействии провоцирующего фактора (аллергена) в толще кожи происходит высвобождение из иммунных клеток большого количества медиаторов (гистамина, цитокинов).
Развивается воспалительный процесс, который сопровождается характерными симптомами — кожа краснеет, чешется, на теле появляются пятна и папулы, отечность. Из-за того, что заболевание наследственное и гиперпродукция IgE никуда не исчезает (даже при устранении воздействия аллергена), течение в большинстве случаев хроническое с чередующимися эпизодами обострения и ремиссии.
В международной классификации болезней атопический дерматит шифруется кодом МКБ-10 — L20.
Причины атопического дерматита у детей
Заболевание характеризуется генетической предрасположенностью. При наличии симптомов у одного из родителей, патология разовьется у ребенка с вероятностью 50%. Если от атопического дерматита страдают и мама, и папа (см. Нейродермит у взрослых), то процент его появления у новорожденного возрастает до 80.
Однако не у всех лиц с генетической предрасположенностью развивается заболевание, важную роль играют неблагоприятные воздействия внутренней и внешней среды.
Таблица — Факторы риска развития атопического дерматита
| Внешние | Внутренние |
| — Пищевые аллергены (коровье молоко, яйца, рыба и морепродукты, орехи, мед, красные ягоды, цитрусы, какао, шоколад и другие). — Уличная и бытовая пыль. — Пыльца растений (наиболее аллергенными являются амброзия, береза, тополиный пух, луговые травы). — Средства бытовой химии (стиральный порошок, кондиционер, моющие для посуды или пола). — Мыло, шампуни, гели для душа, кремы для рук и тела. — Экологически неблагоприятная обстановка (крупные промышленные города, обилие заводов). — Курение (в том числе кальян и вейп) членами семьи младенца. — Медикаменты (антибиотики, лекарственные кремы, мази, антисептики) | — Сопутствующие аллергии (сезонный ринит, бронхиальная астма). — Искусственное вскармливание (в особенности неадаптированными смесями). — Частые инфекции (ОРВИ, назофарингиты, ангины). — Очаги хронической инфекции (тонзиллиты, синуситы, кариозные зубы). — Нарушения работы пищеварительного тракта (гастрит, энтероколит, дискинезия желчевыводящих путей, дисбиоз кишечника). — Хронические заболевания внутренних органов (в особенности гепатиты и панкреатиты). — Эндокринные патологии (сахарный диабет, нарушение работы щитовидной железы). — Стрессы (неблагоприятная обстановка, скандалы в семье, плохие отношения со сверстниками, проблемы в детском саду или школе) |
В настоящее время ведется дискуссия о влиянии эпидермальных антигенов (шерсть домашних животных, перья и пух птиц) на течение атопического дерматита. Несмотря на то что они сами могут стать причиной аллергии, наличие домашних животных (в особенности гладкошерстных собак) на 25% снижает риск развития нейродермита у младенца.
Ученые связывают это с «тренировкой» и укреплением иммунитета, который регулярно контактирует с шерстью и антигенами, принесенными животным с улицы.
Другое объяснение — позитивные эмоции от общения с домашним любимцем и снижение уровня стресса. По мнению некоторых специалистов, в основе развития атопического дерматита лежит психосоматика. Заболевание чаще развивается у детей, чьи матери страдают от послеродовой депрессии и обсессивно-компульсивных расстройств, стремятся до фанатизма поддерживать чистоту и аккуратность, чрезмерно строги с младенцем.
Потребность в тотальном порядке не свойственна детям и у ребенка возникает внутренний конфликт между «хочется» и «разрешается». Атопический дерматит часто диагностируется у недолюбленных младенцев, чьи матери резко ограничивают телесный контакт и редко берут детей на руки.
Именно поэтому здоровые отношения в семье и наличие питомцев (собак, кошек) благотворно влияют на течение патологии.
Классификация
Существует несколько видов патологии, которые характерны для разных возрастов:
- Младенческий или дерматит грудничков. Развивается у детей до года, чаще всего протекает в экссудативной форме с симметричным поражением кожи щек, ушей, в области половых органов. Главным провоцирующим фактором в этом периоде жизни выступают пищевые продукты.
- Детский вариант. Проявляется в возрасте от 2 до 10 лет. Воспаление затрагивает преимущественно кожные складки, область шеи, сгибательные поверхности руки ног, характеризуется наличием выраженной сухости и шелушениями. Толчком к развитию болезни служат продукты питания, лекарства и неблагоприятные факторы окружающей среды.
- Подростковый. Проявляется после 10-11 лет, чаще всего в пубертатном периоде. Высыпания обильные, затрагивают различные части тела.
В зависимости от клинической картины врачи-дерматологи выделяют 4 основные формы проявления заболевания:
1. При экссудативной кожа отекает, возникают очаги покраснения, множественные узелки, пузырьки, кожный зуд. На фоне сильного воспаления развиваются мокнутия, эрозии, которые в процессе заживления покрываются корочками.
2. Эритематозно-сквамозный вариант течения проявляется сухостью кожи, папулезной сыпью с выраженным зудом, расчесами.
3. Лихеноидная форма характеризуется утолщением эпидермиса, усилением кожного рисунка, умеренной отечностью, сухостью.
4. Пруригоподобный атопический дерматит поражает кожу в местах естественных складок (локтевые и коленные сгибы, область паха, ягодиц). В этом случае на покрасневшей коже появляются крупные папулы, окруженные пузырьками, увеличивается четкость кожного рисунка.
С целью подбора правильного лечения и ухода за кожей младенца важно правильно определить степень тяжести атопического дерматита:
- Легкая форма. Наблюдается поражение не более 5% кожных покровов ребенка (ограниченный дерматит), зуд не интенсивный (не нарушает сон и повседневную деятельность), сыпь выражена слабо, обострения случаются не чаще 1-2 раз в течение года.
- Среднетяжелое течение. Поражается до 50% кожи младенца (распространенный дерматит), зуд незначительно нарушает качество жизни (возникает беспокойство, нервозность, снижение аппетита). Обострения случаются 3-4 раза в год, сопровождаются выраженным кожным воспалением, увеличением лимфоузлов.
- Тяжелая форма. Поражается более 50% поверхности тела (диффузный), заболевание характеризуется выраженными воспалительными изменениями, частыми вторичными бактериальными инфекциями. Интенсивный зуд и сухость кожи значительно влияют на качество жизни, ребенок становится раздражительным, нервным, беспокойно спит, отказывается от еды.
Заболевание характеризуется стадийностью течения. Врачи-дерматологи в своей практике выделяют острый, подострый периоды и стадию ремиссии, которая может быть полной или неполной.
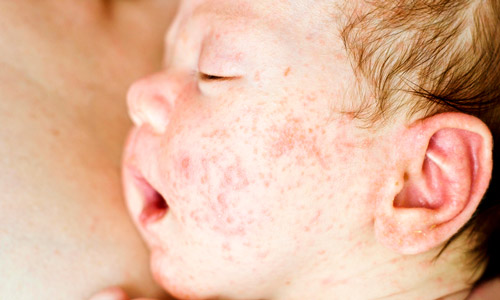
Как выглядит нейродермит у детей
Основными проявлениями атопического дерматита у младенцев являются:
- Зуд. От умеренной интенсивности до нестерпимого в зависимости от тяжести течения заболевания.
- Гиперемия (покраснение) кожи. Чаще всего локализуется в местах кожных складок, на шее, на сгибательных поверхностях конечностей (на локтях, ногах в области коленей, стоп).
- Сыпь. Единичные или многочисленные (при тяжелом течении) мелкие папулы и везикулы. Располагаются на симметричных участках кожи, склонны к слиянию между собой.
- Утолщение эпидермиса, усиленное проявление кожного рисунка.
- Мокнущие раны в местах глубоких кожных складок — под коленками, в подмышечных областях, на попе (в особенности при постоянном использовании подгузников).
- Эрозии, экскориации (линейные следы расчесов), желтоватые корочки, формирующиеся над поверхностью заживающих элементов сыпи.
- Чрезмерная сухость, шелушение, трещины на коже (на руках, ладонях, пальцах рук, локтях, на коленях, на лице, губах).
- Возникновения очагов депигментации в местах поражения после заживления.
В качестве дополнительных симптомов выделяют повышение температуры, общее недомогание, слабость, бессонницу, снижение аппетита, раздражительность, повышенную тревожность. Младенцы становятся плаксивыми, вялыми, отказываются от груди.
Диагностика
Диагноз атопический дерматит у детей выставляется на основании жалоб, характерной клиники и отягощенного аллергоанамнеза. Для его подтверждения необходимо сочетание кожного зуда с тремя или более признаками:
- Поражение кожи в области сгибательных поверхности конечностей, кожных складок или наличие дерматита на щеках, вокруг рта, под глазами, на локтях и коленях у детей до 1,5 лет.
- Эпизоды дерматита в прошлом.
- Кожа становится сухой, ее состояние не улучшается на протяжении года.
- Наличие астмы или сезонного (аллергического) ринита у ребенка или у его ближайших родственников (родители, братья или сестры).
- Начало болезни у малыша до 2 лет.
Для подтверждения атопического дерматита проводится исследование общего и специфического иммуноглобулина Е, определение антител к золотистому стафилококку и токсинам грибков (для определения бактериальной сенсибилизации), пищевые провокационные пробы, кожные аллергопробы.
Дополнительно назначаются общий и биохимический анализы крови (выявляются повышенные эозинофилы и маркеры воспаления), УЗИ органов брюшной полости, рентген. Данные исследования необходимы для выявления возможных сопутствующих патологий.
Дифференциальная диагностика
У детей следует проводить дифдиагностику нейродермита с такими заболеваниями, как контактный дерматит (простой и аллергический), себорея, псориаз, ихтиоз, чесотка. Менее вероятными патологиями, от которых следует отличать атопический дерматит, являются фотодерматозы, порфирия, токсикодермия, импетиго, белый отрубевидный лишай.
При манифестации атопического дерматита в подростковом возрасте важно исключить кожную Т-лимфому (грибовидный микоз), системную красную волчанку, дерматомиозит, поражения кожи, характерные для иммунодефицитных состояний (ВИЧ).

В редких случаях проводится дифференциальная диагностика нейродермита у грудного ребенка с фенилкетонурией, недостатком эластазы, биотина или цинка (голодание, муковисцидоз, энтеропатии), карбоксилазом, врожденными иммунодефицитами (Ди Джорджи, Вискотта-Олдриджа, Оменна).
Врачи аллергологи и дерматологи в своей практике чаще всего сталкиваются с ситуацией, когда требуется выявить различия между атопическим и себорейным дерматитом.
Таблица — Различия между атопией и себореей
| Критерий | Нейродермит | Себорейный дерматит |
| Возраст малыша на начало болезни | От 3 месяцев до 3 лет (редко у дошкольников, школьников и подростков) | До 3 месяцев, подростковый возраст |
| Кожный зуд | Выраженный, при сильном обострении приводит к раздражительности, нарушает сон | Выражен слабо, не снижает качество жизни (в редких случаях болезнь протекает без зуда) |
| Локализация сыпи | Лицо, колени, локти, область кожных складок, на щеках, на веках глаз, на животе | Волосистая часть головы, подмышечные впадины, локтевые и подколенные ямки |
| Высыпания в области гениталий, промежности | Крайне редко | Часто, осложняются присоединением кандидоза (молочницы) |
| Характерные проявления | Сухость кожи, шелушения, при тяжелом течении пузырьки, мокнутия | Высыпания на голове в виде «чепчика», покраснение кожи, обильное шелушение |
| Особенности течения | Сопровождается другими аллергопатологиями (астма, поллиноз) | Встречаются генерализованные формы |
Лечение
Для того чтобы купировать обострение, предотвратить рецидивы и улучшить качество жизни ребенка с нейродермитом, необходимо применение местных и системных лекарств, соблюдение гипоаллергенной диеты, проведение специального ухода за кожей.
Местная терапия
Местнодействующие препараты являются стандартом лечения при атопическом дерматите. На начальной стадии, при своевременном обращении к врачу, можно обойтись только кремами и мазями без использования системных средств.
Эмоленты
Базисная терапия при нейродермите направлена на устранение сухости кожи и включает в себя использование эмолентов — бальзама Липикар, Топикрема, эмульсии Эмолиум, Атопик крема, Липобейз, Локобейз.
При подборе средства следует обязательно проконсультироваться с дерматологом или взять пробники, чтобы понять, какой именно препарат лучше подходит для кожи ребенка.
Следует учесть, что для разного времени года и различных погодных условий (засушливая погода или дождь) нужно приобрести различные средства. Для лета, особенно во время поездки на море, лучше использовать легкие эмульсии, гели. На зиму подойдут густые, жирные кремы, а для чувствительных участков тела (щеки, нос, локти и колени) — мази.
Перед началом использования любого нового увлажняющего средства следует провести тест на аллергию — небольшое количество крема нанести на область локтевого сгиба и выждать 15-30 минут. При отсутствии кожной реакции эмолент можно использовать на все тело.
Для достижения хорошего результата важно знать правила использования увлажняющих средств:
- Наносить эмоленты следует минимум 2 раза в сутки — утром и вечером, а по возможности каждые 2-3 часа (в особенности наличия атопического дерматита у месячного ребенка).
- Рекомендуемый расход — 1 чайная ложка на 1 часть тела (200-250 г в неделю).
- Эмолент нужно наносить на влажную кожу сразу после купания.
- Мазать увлажняющим кремом необходимо все тело, а не только участки с сухостью.
- Нельзя прекращать использование эмолента даже при улучшении состояния кожи.
Для того чтобы поддерживать кожу в хорошем состоянии, необходим комплексный подход. Помимо увлажняющего крема, следует использовать гипоаллергенные, успокаивающие гели и пенки для мытья, шампуни.
Специалисты рекомендуют подобрать уход среди аптечной косметики — Биодерма, Авен, Мустела, Урьяж.
Наружные препараты
При выраженном обострении для купирования зуда и устранения воспаления применяются негормональные мази: Циндол, Цинокап, Псило-бальзам, Фенистил гель, цинковая мазь, Радевит.
В случае если обострение дерматита было спровоцировано контактной аллергией или солнечными ожогами, эффективны Бепантен и Пантенол. При сухости кожи лица аллергологи рекомендуют применять капли в глаза (Визин, Чистая слеза), которые помогут устранить неприятные ощущения.

При распространенном процессе, выраженном зуде и покраснении используются местные глюкокортикостероиды — Адвантан, Акридерм, Локоид, Комфидерм. При неэффективности гормонов, в случае генерализованной, тяжелой формы атопического дерматита врач-дерматолог может назначить коротким курсом местные иммуносупрессивные средства — Протопик или Элидел.
Для предупреждения бактериальных инфекций, которые могут появиться из-за расчесывания малышом зудящей кожи, применяются антисептические средства — Мирамистин, Хлоргексидин, Эплан, растительный крем Боро-плюс. Ранки и царапины с признаками воспаления необходимо обрабатывать Фукорцином, антибактериальной мазью Левомеколь, противогрибковыми средствами Клотримазолом или Ламизилом.
При необходимости можно применять комбинированные средства, в состав которых входят антибиотики, противогрибковый и гормональный компоненты — Пимафукорт, Тридерм.
Таблетки
Для быстрого устранения обострения атопического дерматита можно использовать системные лекарства в виде таблеток или растворов для приема внутрь (для маленьких детей). Купировать зуд, жжение и отечность кожи помогают антигистаминные препараты — Лоратадин, Эриус, Кетотифен, Зиртек, Фенкарол.
В случае когда они помогают слабо, детям с обострением нейродермита назначаются гормоны — Преднизолон, Метипред, Дексаметазон. Использование ГКС (глюкокортикостероидов) показано при развитии аллергических осложнений (отека Квинке и анафилактического шока).
С целью десенсибилизации организма (снижения чувствительности к аллергенам) применяются препараты кальция, а в условиях стационара — проводится дезинтоксикационная терапия (внутривенное введение растворов Рингера и физиологического, глюкозы, Реосорбилакта, мочегонных).
Поскольку большая часть случаев нейродермита ассоциирована с пищевой аллергией, специалисты рекомендуют применение сорбентов (Энтеросгель, Полисорб, Смекта), для восстановления нормальной кишечной микрофлоры — пробиотиков (Лакто Фильтрум, Линекс, Бифидумбактерин). Назначаются препараты, улучшающие пищеварение (Панкреатин, Креон, Хофитол, Мотилиум).
Детям с хроническим кожным заболеванием показан курсовой прием витаминов для укрепления организма (Витрум, Мульти-табс, Супрадин).
Поскольку нередко состояние кожи ухудшается от нервов и при сильном стрессе, при обострениях атопического дерматита можно применять растительные и таблетированные успокоительные средства: травяные сборы, валерьянку, пустырник, Афобазол, Седавит, Тенотен.
Как лечить народными способами
Для облегчения состояния при атопическом дерматите используются ванночки, примочки и компрессы с отварами лекарственных трав.
Хороший эффект наблюдается при добавлении в воду для купания 5 столовых ложек пищевой соды или морской соли (без добавок). Это смягчает воду и способствует увлажнению кожи. Кроме того, данные растворы снимают зуд и обладают слабым антисептическим эффектом, благодаря чему являются профилактикой вторичных гнойных инфекций.
Полезно добавлять в воду отвары чистотела, череды, ромашки, календулы и лаврового листа, можно использовать и настои данных лекарственных растений для примочек. Для увлажнения кожи специалисты советуют использовать гель алоэ, который можно получить дома самостоятельно из свежих листьев, приобрести в аптеке или косметическом магазине.
Для предупреждения бактериальных и грибковых инфекций, которые могут проникать в организм через поврежденные кожные покровы, для умываний можно применять березовый деготь или дегтярное мыло.
Для укрепления организма следует употреблять большое количество разрешенных овощей и фруктов, толченую яичную скорлупу и кунжут для восполнения дефицита кальция.
Диета
Провоцирующими факторами атопического дерматита часто выступают пищевые аллергены. Для того чтобы установить, какой именно аллерген стал причиной обострения, врачи советуют соблюдать ротационную диету. Она предусматривает присутствие в рационе овощей, фруктов, злаковых, молочных и мясных блюд.
При этом продукт из каждой группы можно есть 1 раз в 4 дня, вести пищевой дневник. При отсутствии негативной реакции данное блюдо можно включать в привычное меню, безопасное для ребенка.

При множественной аллергии или сильном обострении следует соблюдать элиминационную диету, исключающую все распространенные аллергены.
Питание при атопическом дерматите должно быть разнообразным, достаточным по калорийности, содержать большое количество витаминов и полезных микроэлементов.
Что можно из продуктов:
- Каши на воде (овсяная, рисовая, гречневая, пшеничная).
- Нежирные сорта мяса (курица, телятина, крольчатина), отварные или приготовленные на пару.
- Отварная или запеченная нежирная рыба.
- Овощные супы, куриный бульон (второй).
- Фрукты (яблоки, груши, бананы).
- Овощи зеленого цвета (огурцы, кабачки, капуста, зелень).
- Обезжиренные кисломолочные продукты без добавок (кефир, йогурт), творог, козье молоко.
- Галетное печенье, натуральный зефир.
- Травяные чаи, шиповник, компот из сухофруктов, минеральная вода (столовая или щелочная).
Что нельзя при атопическом дерматите:
- Полуфабрикаты, копчености (колбасы, сосиски).
- Консервация (тушенка, рыба, овощи).
- Жирное мясо, морская рыба, морепродукты.
- Первые мясные бульоны, борщ, солянка.
- Красные овощи (томаты, болгарский перец, морковь, свекла).
- Ягоды (клубника, малина, смородина), сливы, цитрусовые.
- Шоколад, пирожные с кремом, леденцы с добавлением красителей.
- Мед, орехи, цельное коровье молоко.
- Йогурты с добавками и глазированные сырки.
- Сладкие газированные напитки, пакетированные соки, крепкий черный чай, кофе, какао.
При обострении атопического дерматита у младенцев до 1 года следует отдавать предпочтение естественному вскармливанию. При этом диета мамы при грудном вскармливании не должна быть аллергенна, по возможности исключаются все продукты из списка запрещенных.
По мере затухания симптомов дерматита у младенца врач может разрешить вводить новые блюда в рацион по принципу ротационной диеты. При отсутствии молока до 5 месяцев рекомендуется искусственное вскармливание адаптированными гипоаллергенными смесями, которые можно найти в линейках Нан, Нутрилон, Хипп.
В 6-7 месяцев следует проконсультироваться у врача-педиатра или аллерголога, как вводить прикорм. У детей, склонных к атопии, рекомендуется начать его с постепенного введения в рацион овощных пюре (цветная капуста, брокколи или кабачок), при недостатке веса у ребенка, некоторые специалисты могут порекомендовать в качестве первого прикорма безглютеновую молочную кашу (гречневую).
Интересно! Новое в лечении атопического дерматита у детей
Системные ГКС (Преднизолон, Метилпреднизолон, Дексаметазон), которые используются для лечения тяжелых форм атопического дерматита, обладают множеством побочных эффектов. Специалисты во всем мире стремятся минимизировать их использование, чтобы не навредить растущему детскому организму.
В настоящее время для лечения распространенного атопического дерматита применяются гормональные мази сверхсильного действия или комбинации гормонов с иммуносупрессорами.
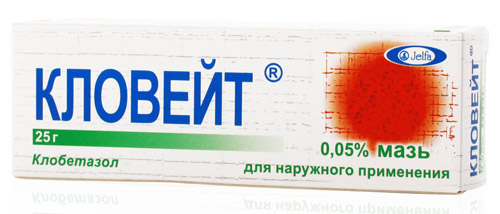
Интерес представляет препарат Кловейт (Клобетазол). В результате клинических исследований он показал хороший результат при нейродермите, псориазе, волчанке и других дерматозах, сопровождающихся сильным зудом.
Кловейт (0,05% клобетазола) в сравнении со стандартом (0,01% бетаметазоном) показал лучшие результаты. Устранение зуда, отечности и стабилизация воспалительного процесса наблюдалась в более ранние сроки — в течение 7 суток (по сравнению с контрольной группой, где симптомы купировались спустя 12 дней).
При правильном использовании коротким курсом Кловейт практически не проникает в системный кровоток и не оказывает негативного влияния на внутренние органы и системы. Побочные реакции при использовании Клобетазола были типичными для всех ГКС (снижение местного иммунитета, истончение кожи).
Хорошая переносимость препарата, минимальное число нежелательных последствий позволяют включить его в клинические рекомендации по лечению тяжелого атопического дерматита у детей раннего возраста.
Профилактика
Здоровье ребенка во многом зависит от состояния матери. Поэтому профилактика атопического дерматита у младенца должна начинаться еще во время беременности. Важно регулярно проходить обследования, вести здоровый образ жизни (не нервничать, отказаться от курения и алкоголя), полноценно и разнообразно питаться. Женщине в положении следует ограничить контакт с профессиональными аллергенами и агрессивной бытовой химией.
Вторичная профилактика обострений у ребенка с атопическим дерматитом состоит в правильном уходе за кожей (применение эмолентов, санскрина и термальной воды), соблюдении гипоаллергенной диеты, ограничении психоэмоциональных и физических нагрузок. В период ремиссии показано посещение санаториев в условиях морского климата (с целью реабилитации), физиопроцедуры (УФ- и фотохимиотерапия, массаж).
Частые вопросы
Вопрос: Заразен ли атопический дерматит? Чем он опасен для окружающих?
Ответ: Атопический дерматит — наследственное заболевание, связанное с особенностями строения кожи и аномальным ответом организма на факторы внешней среды. Передаваться от больного человека к здоровому болезнь не может.
Опасность могут представлять только дети с присоединившимися вторичными бактериальными или грибковыми заболеваниями, которые могут стать источником инфекции для лиц с иммунодефицитом при тесном контакте.
Вопрос: Можно загорать при атопическом дерматите?
Ответ: Подвергать избыточному солнечному облучению ребенка с нейродермитом нельзя, так как это может усугубить сухость кожи и привести к обострению болезни.
Перед выходом на улицу в летнее время следует использовать солнцезащитный крем с высоким уровнем СПФ (их можно найти в линейках Ля Роше, Авен, Веледа).
Вопрос: Разрешено ли делать прививку ребенку-атопику?
Ответ: Решение вопроса о профилактических вакцинах и проведении диагностических проб (Манту, Диаскин-тест) принимается врачом в каждом случае индивидуально.
Важно помнить, что прививки не противопоказаны, кроме случаев, когда у пациента наблюдаются тяжелые аллергические реакции на компоненты иммунных препаратов. Главное правило — проводить вакцинацию в период ремиссии кожного заболевания, качественными препаратами строго под контролем врача.
Для минимизации риска аллергии за 10-14 дней до предполагаемой вакцинации следует начать курс десенсибилизирующей терапии (прием антигистаминных в возрастной дозировке ежедневно).
Вопрос: Можно купаться в море? Какие средства использовать для водных процедур дома?
Ответ: Купание в море не запрещено, главное правило — использование солнцезащитного крема на пляже, а эмолента после окончания водных процедур.
Для купания ребенка можно использовать увлажняющие пенки и молочко, отвары трав (череда, шалфей, ромашка), масла (персиковое, миндальное).
Вопрос: Дают ли инвалидность при атопическом дерматите? Можно служить в армии при тяжелом нейродермите?
Ответ: Вопрос о присвоении группы инвалидности решается ВКК или комиссией МСЭ индивидуально в зависимости от тяжести процесса, наличия сопутствующих патологий и осложнений (отек Квинке, анафилаксия).
При тяжелом течении атопического дерматита у призывника по решению врачебной комиссии он может быть признан негодным к воинской службе.
Выводы
Атопический дерматит у детей — распространенная кожная патология, проявлениями которой являются сухость, шелушение, воспаление и сыпь на щеках, руках, ногах и в области кожных складок.
Причинами болезни выступают наследственная предрасположенность, воздействие провоцирующих факторов внешней среды (аллергены), раздражающие вещества. Болезнь манифестирует в детском возрасте, протекает с периодами обострения и ремиссии и часто проходит по достижению пациентом возраста 30-40 лет.
Сам по себе атопический дерматит характеризуется благоприятным прогнозом. Опасность представляют только его осложнения — вторичные микробные инфекции, ангионевротический отек (Квинке) с удушьем, анафилактический шок.
Для лечения нейродермита применяются местные средства (противозудные, топические глюкокортикоиды и иммуносупрессоры, антибактериальные, противогрибковые и антисептические мази), системные препараты (антигистаминные, гормоны, сорбенты и пробиотики).
С целью предупреждения рецидивов пациентам с атопическим дерматитом следует постоянно пользоваться кремом-эмолентом, который следует подбирать по типу кожи в зависимости от сезона и смены климатических условий.
В период ремиссии детям-атопикам показаны физиопроцедуры, санаторно-курортное лечение, отдых на море. До достижения ребенком 18 лет он должен находиться под диспансерным наблюдением педиатра и аллерголога.
При тщательном соблюдении всех врачебных рекомендаций по лечению и профилактике атопического дерматита в большинстве случаев удается держать болезнь под контролем.
В обратном случае он переходит в нейродермит у взрослых. Заболевание протекает с периодами обострений и ремиссий, доставляет множество неудобств. Все о патологии читайте в статье по ссылке здесь.