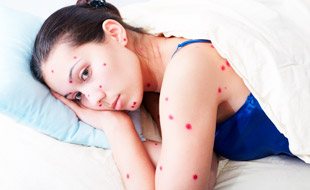
Ветрянка (ветряная оспа) — острая инфекция с лихорадкой и характерной сыпью в виде пузырьков. Вызывает ее вирус Varicella Zoster, который передается воздушно-капельным путем и распространяется на большие расстояния, заражая практически каждого, кто с ним встречается.
Взрослые болеют ветрянкой редко, но тяжело. Высокий риск осложнений увеличивает летальность в 30-40 раз по сравнению с детьми. Заражение во время беременности опасно развитием у плода врожденных аномалий, тяжелой ветрянки новорожденных или внутриутробной гибелью плода. Чтобы оградить себя от тяжелых последствий, каждый взрослый должен уметь распознавать первые симптомы ветрянки, знать о путях распространения и методах профилактики.
- Характеристика возбудителя
- Как можно заразиться
- Классификация
- Инкубационный период и симптомы разгара болезни
- Атипичные формы
- Осложнения
- Опоясывающий герпес
- Ветрянка у беременных
- Принципы диагностики
- Лабораторные методы
- Инструментальная диагностика
- Принципы лечения
- Противовирусные и антибактериальные препараты
- Симптоматическая терапия
- Иммунокоррекция
- Наружные средства
- Диета
- Народные средства
- Это интересно! Аспирин и ветрянка — опасно
- Принципы профилактики
- Вакцинация
- Частые вопросы пациентов
- Заключение
Характеристика возбудителя
Varicella zoster virus (VZV) относится к вирусам герпеса 3 типа и вызывает два заболевания: ветрянку и опоясывающий герпес (лишай). Микроорганизм имеет диаметр 120-150 нм, по антигенному составу и патогенным свойствам похож на вирус простого герпеса. Ядро, содержащее молекулу ДНК, окружено двумя белковыми оболочками, поверх которых расположен липидный слой со специфическими антигенами.
Вирус ветрянки погибает при температуре 60 °С в течение 30 мин. Даже малые дозы ультрафиолетового и рентгеновского облучения действуют на микроорганизм губительно. Чувствителен к дезинфектантам, особенно гипохлориду натрия. Хорошо сохраняется при низких температурах, выдерживает повторные замораживания и оттаивания.
Попадая с воздухом в бронхи и легкие, возбудитель ветрянки оседает и размножается на эпителии слизистой оболочки. По кровеносным сосудам вирус мигрирует в кожу и разрушает эпидермис, образуя большие многоядерные клетки. Характерные проявления сыпи возникают в результате расширения капилляров, местного отека и отслоения верхнего слоя кожи.
Как можно заразиться
Заразиться можно только от человека, страдающего ветрянкой или опоясывающим герпесом. Вирус передается по воздуху в составе мельчайших капелек жидкости. Во время разговора, смеха, чихания, кашля пузырьки лопаются и возбудитель рассеивается по помещению в виде аэрозоля. Вирус распространяется в радиусе 20 м по коридорам, в соседние комнаты, на верхние и нижние этажи, легко проникает в вентиляционные системы. Высокая заразность и выживаемость обеспечивают массовые вспышки заражений, особенно в больших коллективах.
Пути передачи ветрянки:
- основной — воздушно-капельный;
- контактный — перенос содержимого пузырьков сыпи на кожные и слизистые покровы здорового человека;
- пылевой — вдыхание взвеси вирусных частиц, попавших на постельное белье, одежду, предметы окружающей среды.

Период заразности больного ветрянкой человека начинается за двое суток до появления высыпаний и заканчивается через 3-5 дней после исчезновения последнего элемента. При отсутствии иммунитета восприимчивость к инфекции составляет более 90%. Наиболее опасны легкие и стертые формы, при которых ветряная оспа остается нераспознанной и больные продолжают заражать окружающих.
Заразиться можно только при личном контакте с больным человеком, в том числе во время инкубационного периода, когда симптомов заболевания еще нет. Контактируя с третьими лицами (то есть с тем, кто был в контакте с больным, но сам здоров), невозможно.
Общение с человеком, у которого последние высыпания были 5 дней назад и нет новых элементов за это время, безопасно — вируса в его организме уже нет.
Заболеваемость ветрянкой возрастает в холодный период года. С декабря по апрель регистрируется более половины всех случаев. Сезонность обусловлена особенностями иммунитета зимой и весной в условиях дефицита витаминов и минералов, снижения физической активности и недостатка солнечного света.
Классификация
Согласно Международной классификации болезней (МКБ-10), ветряная оспа относится к классу В01. Выделяют клинические формы с серозным менингитом, энцефалитом, пневмонией, без осложнений, врожденную ветряную оспу.
По характеру течения и степени проявления симптомов ветрянка бывает:
- типичная:
- легкая;
- среднетяжелая;
- тяжелая;
- атипичная:
- рудиментарная (стертая);
- геморрагическая;
- буллезная;
- гангренозная;
- генерализованная (с поражением внутренних органов).
У взрослых тяжелые и среднетяжелые формы наблюдаются более чем в 90% случаев. Течение ветрянки бывает гладкое и негладкое (с осложнениями, присоединением вторичной инфекции, обострением хронических заболеваний). У детей инфекция протекает намного легче (см. подробнее «Ветрянка у детей»).
Инкубационный период и симптомы разгара болезни
Типичная картина ветрянки включает инкубационный и начальный (продромальный) периоды, разгар заболевания и выздоровление. При стертой форме температура тела может оставаться в норме или повышаться до субфебрильных значений, сыпь проявляется в виде нескольких элементов и не вызывает дискомфорт.
В зависимости от количества возбудителя, попавшего в организм, инкубационный период длится от 10 до 21 суток, в течение которых клинические симптомы отсутствуют, но человек может выделять вирус. Ветрянка становится заразной с конца инкубационного периода. Первые признаки инфекции:
- температура тела 37-39 ºС и выше, головная боль;
- иногда беспокоит насморк, кашель, болит горло;
- общая слабость, вялость, сонливость, снижение аппетита;
- тошнота, рвота, учащение стула;
- боль в животе и пояснице.
Начальная стадия ветрянки длится 1-4 дня, затем в течение 2-8 суток появляется сыпь с сильным зудом. Одновременно по соседству располагаются высыпания на разных стадиях развития (ложный полиморфизм), так как ежедневно происходит подсыпание новых элементов. Количество их может достигать нескольких сотен. Температура держится до 10 дней.
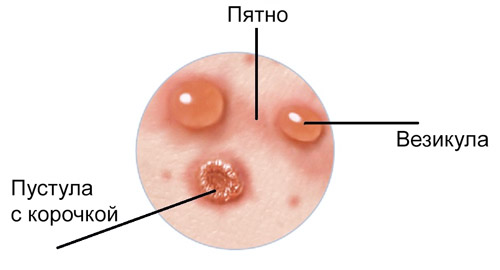
Таблица — Динамика изменения сыпи при ветрянке
| Название | Характеристика |
| Пятно | Диаметр — 1-4 мм. Цвет красный или розовый. Сначала поражается голова и шея, затем лицо, туловище и конечности. |
| Папула | Узелок без полости, возвышающийся над поверхностью кожи (прыщ). |
| Везикула | Круглый или овальный пузырек размером 1-6 мм, содержащий прозрачную или мутную жидкость. Трансформируется из папулы в течение нескольких часов. Стенки пузырька спадаются при проколе. |
| Пустула (гнойничок) | Наблюдается в случае присоединения бактериальной инфекции у половины взрослых с ветрянкой. После заживления остаются неглубокие рубчики. |
| Корочка | Образуется в результате подсыхания везикул, имеет бурый, желтый или коричневый цвет. Отпадает на 7-12-й день, не оставляя следа. |
Пузырьки на слизистых оболочках рта, глотки, гортани и трахеи вскрываются с образованием поверхностных эрозий (язв), покрытых бело-желтым налетом, и заживают в течение 2-4 дней. У трети пациентов развивается конъюнктивит.
Поражение половых органов при ветрянке сопровождается сильной болью, зудом, отечностью, жжением при мочеиспускании. У мужчин пузырьки располагаются на головке полового члена, по ходу мочеиспускательного канала. Ветрянка может вызвать уретрит, простатит, баланопостит. Контакт с одеждой повреждает везикулы, способствует образованию язвочек и обширному поражению паховой области. У женщин вирус локализуется на больших и малых половых губах, во влагалище.
Ветрянка сопровождается увеличением и воспалением лимфатических узлов (лимфаденитом). Вовлекаются преимущественно шейные, затылочные и подчелюстные лимфоузлы. Кожа на месте поражения краснеет, появляется припухлость и болезненность при прощупывании.
Атипичные формы
Ведущую роль в борьбе с ветрянкой играет клеточный иммунитет. Недостаточность защитной функции Т-лимфоцитов снижает вероятность успешного уничтожения вируса. У людей с нарушениями иммунной системы заболевание приобретает тяжелое течение с поражением внутренних органов.
Риск развития атипичных и тяжелых форм ветрянки повышается при следующих состояниях:
- ВИЧ-инфекция;
- лейкозы, онкологические заболевания;
- трансплантация органов;
- сахарный диабет;
- бронхиальная астма;
- аутоиммунные болезни;
- системные поражения соединительной ткани (ревматоидный артрит, красная волчанка).
В группе риска находятся лица, получающие терапию кортикостероидами, цитостатиками, иммунодепрессантами. Препараты подавляют клеточный иммунитет снижают способность организма ликвидировать вирус.
Таблица — Атипичные формы ветрянки у взрослых
| Название | Особенности |
| Буллезная | Везикулы более крупные (2-3 см), дряблые. На месте вскрытых пузырей образуются мокнущие язвы. После длительного заживления (3-4 недели) остаются буроватые пятна. |
| Геморрагическая | Развивается при ветрянке на фоне лейкозов и болезней крови. На 2-3 день содержимое пузырьков окрашивается в красный цвет, появляются кровоизлияния на коже и слизистых оболочках. На месте везикул образуются черные корочки с некрозом кожи. |
| Гангренозная | Воспаленный пузырек, наполненный кровью, увеличивается в размерах, вскрывается и покрывается темной коркой. После отторжения остается глубокая эрозия с неровными краями. Несколько язв соединяются между собой, дно доходит до мышц и сухожилий. Заживление происходит медленно. |
| Генерализованная (висцеральная) | На фоне ветрянки с высокой лихорадкой и симптомами интоксикации (головная и мышечная боль, слабость, рвота, отсутствие аппетита) поражаются внутренние органы — легкие, печень, поджелудочная железа, головной мозг, почки, надпочечники, селезенка. |
Осложнения
У половины взрослых, заболевших ветрянкой, наблюдается осложненное течение заболевания. В группе риска находятся ослабленные лица с иммунодефицитом и получающие иммуносупрессивную терапию. Летальность достигает 10-12%, поэтому для взрослых это инфекция опасна, от нее можно умереть.
Основные группы осложнений ветрянки у взрослых:
- присоединение бактериальной инфекции кожи и слизистых оболочек с формированием стрептодермии, абсцесса, флегмоны, рожистого воспаления, стоматита, кератоконъюнктивита;
- поражение внутренних органов (пневмония, гломерулонефрит, гепатит, миокардит, артрит);
- неврологические нарушения (серозный менингит, энцефалит, миелит, радикулит, неврит лицевого и зрительного нервов);
- иммунная тромбоцитопения — снижение количества тромбоцитов с развитием кровотечений, подкожных кровоизлияний.
Около 20% осложнений ветрянки у взрослых приходится на пневмонию. Симптомы появляются на 3-5-й день болезни. Первые признаки — боль в груди, одышка, кашель с кровавой мокротой, температура тела поднимается до 40 °С.
Энцефалит при ветрянке характеризуется тяжелым течением и множественными поражениями коры больших полушарий, мозжечка, ствола мозга. На 5-7-й день заболевания появляется сильная головная боль, головокружение, рвота, нарушение координации движений, мышечная слабость, нистагм (непроизвольные движения глазами), расстройства сознания, судороги.
У 50% больных ветрянкой наблюдается пустулезная форма сыпи с развитием лихорадки 39-40 °С и обильным гнойным поражением кожи (пиодермией), требующим дополнительной антибактериальной терапии. После нее остаются рубцы и шрамы, которые затем можно смазывать различными гелями (например, Контратубекс) и мазями для уменьшения их выраженности.
Опоясывающий герпес
После выздоровления возбудитель ветрянки сохраняется в нервных узлах спинного и головного мозга. У 80-90% людей инфекция не проявляется в течение жизни. Ослабление организма (травма, стресс, пожилой возраст, переохлаждение, снижение иммунитета, онкологические заболевания) могут активировать вирус с развитием нового заболевания — опоясывающего лишая (herpes zoster).
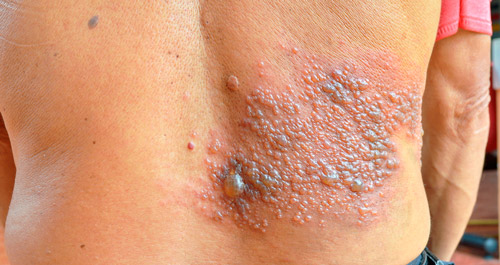
Чаще всего поражаются межреберные промежутки и пояснично-крестцовая область. Заболевание начинается с повышения температуры, покраснения, жгучей боли и зуда по ходу нервных стволов. На следующий день появляются пузырьки размером 0,3-0,5 см как при ветрянке. Через неделю везикулы подсыхают с образованием корочек. Процесс практически всегда односторонний.
При локализации вируса в тройничном, лицевом, языкоглоточном, блуждающем нервах высыпания появляются на лице. Распространение инфекции на глаза, уши, язык вызывают конъюнктивит, атрофию зрительного нерва и глазодвигательных мышц, боль в ухе, глухоту, вестибулярные нарушения.
Опоясывающий герпес может протекать в буллезной, геморрагической, гангренозной, генерализованной формах. При абортивном течении сыпь останавливается на стадии папулы или отсутствует, заболевание проявляется только невралгией. В тяжелых случаях развивается серозный менингит, энцефалит или менингоэнцефалит.
Ветрянка у беременных
Около 5-7% женщин детородного возраста не болели ветрянкой и не имеют антител к возбудителю. Инфекция передается плоду через сосуды плаценты или слизистую оболочку шейки матки. Вероятность врожденных аномалий у ребенка при заболевании женщины до 25-й недели беременности составляет 2%. Внутриутробная гибель плода наблюдается в 61% случаев.
Опасность ветряной оспы для развивающегося малыша зависит от того, на каком сроке женщина перенесла инфекцию:
- До 12 недель — в 5-7% случаев развивается синдром ветряной оспы.
- До 20 недель — синдром ветряной оспы формируется только у 2-3% переболевших женщин.
- В последнюю неделю беременности и первые 2 суток после родов — организм матери не успевает сформировать достаточное количество защитных антител, поэтому у ребенка отсутствует врожденный иммунитет. Сразу после рождения развивается неонатальная ветрянка с пневмонией, энцефалитом, гепатитом и геморрагической сыпью.
Признаки синдрома врожденной ветрянки:
- недоразвитие конечностей, добавочные пальцы, косолапость, деформация грудной клетки;
- низкая масса тела, задержка развития;
- микроцефалия (маленький размер черепа и мозга в сочетании с умственной отсталостью);
- рубцы, изъязвления, отсутствие участков кожи;
- атрофия коры головного мозга, зрительного нерва;
- дефекты глазного яблока, катаракта, воспаление сетчатки;
- паралич, судорожный синдром;
- в 24% случаев — гибель новорожденных в первые дни жизни.
Ветрянка у беременной не является показанием для прерывания беременности, на каком сроке не заболела бы женщина. Однако необходимо тщательно проводить все ультразвуковые скрининги (особенно в 12-14 и 18-21 недели) для своевременного выявления пороков развития у плода.
Для предупреждения заражения ветрянкой всем женщинам, которые не болели инфекцией (серонегативным), показана вакцинопрофилактика. Планировать беременность можно через три месяца после введения ветряночного иммуноглобулина. Если женщина не уверена или не знает, болела ли она ветрянкой, можно сдать анализы на определение иммунного статуса (ИФА), что поможет определить, есть ли иммунитет к ветрянке.
Вакцинация может проводиться беременным в том случае, если они контактировали с больным человеком и не перенесли инфекцию ранее. Необходимо успеть сделать прививку в первые 72 часа после инцидента, это поможет избежать болезни в 50% случаев.
Если женщина недавно перенесла ветрянку, рекомендуется планировать беременность через два-три месяца после окончательного выздоровления. Если зачатие происходит раньше, это не является показанием для прерывания вынашивания, но необходимо более тщательно и на оборудовании высокого класса проводить УЗИ в положенные сроки.
Заболевание в период лактации не препятствует кормлению при условии соблюдения правил гигиены кожи. Если женщина заболела ветрянкой за 5 дней до и 2 после родов, ребенка изолируют до окончания заразного периода у матери. Допускается кормление сцеженным грудным молоком.
Принципы диагностики
При подозрении на ветрянку следует обратиться к врачу-инфекционисту. На приеме проводится осмотр кожи и слизистых оболочек, пальпация лимфатических узлов, выслушивание грудной клетки, обследование ротоглотки и миндалин. В ходе беседы врач собирает анамнез — устанавливает факт контакта с больным ветряной оспой или опоясывающим герпесом в течение 21 дня до появления симптомов.
Исследования, необходимые для диагностики ветрянки:
- лабораторные анализы крови (общий и биохимический);
- инструментальное обследование — УЗИ, рентгенография, ЭКГ, КТ, МРТ;
- серологические тесты;
- обнаружение вируса в тканях организма.
На основании проведенных исследований врач устанавливает форму и степень тяжести заболевания, принимает решение о госпитализации. Диагноз ветрянки подтверждает характерная сыпь, положительные результаты анализов на антитела и обнаружение вируса в тканях методом ПЦР (подробнее о методе исследования читайте в статье «ПЦР анализ — что это такое, расшифровка»).
Лабораторные методы
При микроскопическом исследовании содержимого везикул в препарате видны скопления возбудителя — тельца Арагао. На материале, полученном при соскобе с основания пузырьков, проводят пробу Цанка с целью выявления гигантских многоядерных клеток, образованных под действием вируса ветрянки.
Вирусные антигены (белки наружной оболочки) можно обнаружить при исследовании соскобов с папул, корочек, жидкости из везикул и пустул, мазков из носоглотки методом иммунофлюоресценции. Для определения ДНК вируса ветрянки используют проводят полимеразно-цепную реакцию (ПЦР).
Вероятность внутриутробного инфицирования плода является показанием для исследования амниотической жидкости на наличие возбудителя. При поражении органов исследуют образцы тканей, спинномозговую внутриглазную жидкость.
Серологическая диагностика основана на определении антител в сыворотке крови методом иммуноферментного анализа (ИФА). Тест выполняется 2 раза — в первые дни болезни и через 2-3 недели. Диагноз ветрянки подтверждается при нарастании количества антител (IgM и IgG) в 4 раза в течение 14 дней. У людей с иммунодефицитными состояниями информативность серологических тестов снижается в связи с низкой способностью организма вырабатывать защитные антитела.
Инструментальная диагностика
Выбор методов зависит от формы заболевания, наличия поражения внутренних органов, развития осложнений. В продромальный период ветрянки (до появления сыпи) важно поставить верный диагноз и исключить заболевания внутренних органов или острую респираторную инфекцию. ЭКГ и рентгенографию грудной клетки выполняют с целью диагностики пневмонии и осложнений со стороны сердца.
Беременным рекомендовано УЗИ плода до 20-й недели. Если отклонений развития плода не обнаружено и в амниотической жидкости не определяется вирус ветрянки, то риск инфицирования плода считается низким. За женщиной устанавливается врачебный контроль.
Компьютерную или магнитно-резонансную томографию выполняют при подозрении на неврологические осложнения ветрянки (энцефалит, миелит, энцефаломиелит). Электроэнцефалография и нейросонография проводится для диагностики поражений нервов, внутричерепной гипертензии, миелита, энцефаломиелита.
Принципы лечения
Легкие и стертые формы ветрянки лечатся на дому при условии выдачи больничного листа. Госпитализация в инфекционный стационар необходима при тяжелом и среднетяжелом течении с обильной сыпью, температурой тела свыше 38 ºС, осложнениями. Если в семье есть ребенок или беременная женщина, не болевшая ветряной оспой, пациента необходимо изолировать даже при легкой форме.
Медикаментозная терапия ветрянки включает:
- симптоматическое лечение;
- противовирусные препараты;
- иммунокоррекцию;
- антибиотики при бактериальных осложнениях.
Тактика лечения ветрянки зависит от периода и тяжести заболевания, возраста, наличия осложнений, сопутствующих заболеваний. Во время разгара и восстановления применяют физиотерапевтические процедуры и рецепты народной медицины. В период лихорадки следует соблюдать постельный режим. Нательное белье меняют 2 раза в сутки. Чтобы не допустить инфицирования элементов сыпи, не следует дотрагиваться до тела грязными руками.
Противовирусные и антибактериальные препараты
Для ликвидации возбудителя и профилактики осложнений ветрянки всем взрослым показано применение Ацикловира внутрь или внутривенно (при выраженном иммунодефиците, нарушении всасывания из кишечника, развитии энцефалита и тяжелых форм). Наибольший эффект наблюдается, если начать лечение в первые 24 часа после появления сыпи.
В инфицированных клетках препарат превращается в активную форму и встраивается в ДНК вируса ветрянки. Ацикловир блокирует фермент ДНК-полимеразу и препятствует дальнейшему синтезу генетического материала. Возбудитель теряет способность размножаться, и популяция погибает. Аналогичным действием обладают Фамцикловир и Валацикловир.
Препараты назначают с осторожностью при аллергических реакциях, почечной недостаточности, рвоте, диарее. Применение противовирусных средств во время беременности допускается, если польза для матери превышает потенциальный риск для будущего ребенка. Действующее вещество переходят в грудное молоко в недопустимой концентрации, поэтому при лечении ветрянки после родов следует приостановить грудное вскармливание.
Присоединение бактериальной инфекции требует назначения антибиотиков. Лекарства останавливают развитие пиодермии и предотвращают появление рубцов и шрамов после заживления пузырьков. При гнойных осложнениях ветрянки, пневмонии, лимфадените используют Амикацин, Азитромицин, Цефотаксим, Цефтриаксон, Цефепим, Ванкомицин, Меропенем.
Симптоматическая терапия
Учитывая склонность ветрянки к тяжелому течению с высокой лихорадкой, интоксикацией и плохим самочувствием, кроме противовирусных средств, взрослым необходима медикаментозная поддержка. В составе терапии присутствуют препараты, улучшающие общее состояние и повышающие резистентность организма.
Комплексное лечение ветрянки включает:
- Жаропонижающие и нестероидные противовоспалительные средства (Ибупрофен, Парацетамол, Нимесил, Ибуклин) применяют при повышении температуры более 38 ºС.
- Антигистаминные препараты для снижения кожного зуда и аллергических реакций на вирус ветрянки (Лоратадин — Зантак, Хлоропирамин, Мебгидролин, Клемастин, Ципрогептадин, Эбастин, Диметиндена малеат, Цетиризин, Фенистил, Супрастин).
- При выраженной лекарственной аллергии, угрозе развития неврологических осложнений применяют глюкокортикоиды (Преднизолон, Дексаметазон).
- Для снижения токсического действия вируса ветрянки и восстановления водно-электролитного баланса внутривенно вводят дезинтоксикационные растворы с хлоридами калия, магния, кальция, натрия, декстрозой, глюкозой.
- Расстройства пищеварительной функции лечат противодиарейными и адсорбирующими препаратами (Смекта, Активированный уголь, Энтеросгель). Кишечную микрофлору восстанавливают про- и пребиотиками.
- При затруднении носового дыхания, поражении бронхов используют Ксилометазолин, Ацетилцистеин, Фенспирид, Сальбутамол.
- Для остановки кровотечений, устранения геморрагической сыпи применяют Этамзилат, Аминокапроновую кислоту.
- Судорожный синдром во время ветрянки требует назначения Диазепама. Препарат оказывает успокаивающее, расслабляющее действие на нервную и мышечную системы.
- При развитии грибковых осложнений используют Нистатин, Флуконазол.
Беременным дополнительно назначают витамины группы В, Е, Кокарбоксилазу, Рибоксин, Липоевую кислоту, препараты кальция и калия, Троксевазин в капсулах.
Иммунокоррекция
Лицам с тяжелыми генерализованными формами ветрянки и ослабленным иммунитетом требуется дополнительная защита. Препараты на основе человеческого иммуноглобулина восполняют недостаток антител IgG, нейтрализующих вирус ветрянки, и повышают общую резистентность организма.
Иммуномодуляторы Интерферон, Тилорон, Циклоферон, Изопринозин оказывают непосредственное противовирусное действие, укрепляют иммунитет за счет активации макрофагов и лимфоцитов, стимулируют стволовые клетки костного мозга, увеличивают количество антител. Для лечения ветрянки у беременных используют Интерферон человеческий рекомбинантный альфа-2b в виде ректальных свечей.
Специфический противоветряночный иммуноглобулин применяют в качестве средства экстренной профилактики при контакте с больным ветрянкой или опоясывающим герпесом. Препарат показан не привитым и не болевшим ранее взрослым, а также пациентам после трансплантации костного мозга. Оптимальный срок введения иммуноглобулина — не позднее 72 часов после контакта с больным.
Наружные средства
Обработка элементов сыпи необходима для лечения и профилактики образования пустул. Причина гнойных осложнений — нормальные обитатели кожи (Staphylococcus Epidermidis) и патогенные бактерии (Streptococcus Pyogenes, Staphylococcus Aureus). Зуд во время ветрянки вынуждает человека повреждать элементы сыпи, увеличивая вероятность образования рубцов.
Средства для наружного применения:
- 1% спиртовой раствор Бриллиантовый зеленый (зеленка) обладает антисептическими свойствами, подсушивает пузырьки, позволяет отследить новые подсыпания.
- Фукорцин (жидкость Кастеллани) оказывает противомикробное и противогрибковое действие.
- 5% раствор перманганата калия облегчает воспаление и препятствует инфицированию ранок.
- Лосьоны на основе оксида цинка (Каламин, Циндол) — средства для лечения ветрянки без красителей, снижают отечность, обеззараживают, подсушивают и успокаивают кожу.
- Гель Поксклин оказывает охлаждающий эффект, уменьшает зуд, предотвращает расчесывание и образование ранок.
- Наружные антибиотики (Банеоцин, Мупироцин, Левомеколь) препятствуют развитию бактерий и нагноению пузырьков.
- Слизистую оболочку рта необходимо полоскать растворами фурацилина, борной кислоты, мазать Солкосерилом, Калгелем, Камистадом.
- Половые органы обрабатывают Мирамистином, Фенистилом, Деситином.
Мази и кремы на основе Ацикловира применяют при обширных высыпаниях. Препараты наносят на пораженные ветрянкой участки чистыми руками тонким слоем каждые 4 часа. Длительность терапии — 5-10 дней. Глазная мазь накладывается на внутреннюю поверхность нижнего века. Лекарство проникает через роговицу глаза во внутриглазную жидкость и создает достаточную концентрацию для уничтожения вируса.
Если возбудитель ветрянки устойчив к действию Ацикловира, применяют наружное средство Фоскарнет. Действующее вещество (фосфономуравьиная кислота) связывается с вирусным ферментом ДНК-полимеразой и препятствуют размножению вируса.
Диета
Во время ветрянки следует придерживаться рациона, рекомендованного при острых инфекционных заболеваниях. Соблюдение правил питания способствует быстрому освобождению от токсических веществ и повышает защитные силы организма. Диета при ветрянке снижает нагрузку на органы пищеварения и печень, предотвращает брожение и газообразование. Энергетическая ценность суточного рациона должна быть в пределах 2150-2230 ккал с содержанием 80 г белка, 70 г жира и 300-320 г углеводов.
Таблица — Питание при ветрянке
| Категория продуктов | Рекомендуется | Исключается |
| Мясо | Постные сорта в отварном, рубленом или протертом виде — говядина, курица без кожи, телятина, крольчатина. | Утка, гусь, баранина, свинина, ветчина, колбаса. |
| Рыба | Вареная, заливная, паровая треска, карп, щука, минтай, лещ, камбала, навага, сайда, хек, кефаль, речной окунь. | Жирные виды (скумбрия, сайра, сельдь, килька, сиг, толстолобик, осетр, форель, кета, горбуша, лосось), жареная, соленая, копченая, консервированная рыба. |
| Яйца | Омлет, всмятку. | Жареные, вкрутую. |
| Молочные продукты | Кефир, ряженка, простокваша, запеканка из творога, натуральный йогурт. | Цельное молоко, жирная сметана, острый сыр. |
| Жиры | Сливочное или рафинированное растительное масло до 15 г в день. | Маргарин, сливки, кондитерский жир. |
| Крупы | Каши на воде, можно с молоком — рисовая, гречневая, овсяная, манная, кукурузная. | Перловка, пшенка, макароны, горох, фасоль, отруби, мюсли. |
| Хлебобулочные изделия | Пшеничные сухари, печенье и бисквиты. | Ржаной и свежий хлеб, батон, блины, сдобные булочки. |
| Овощи, фрукты | Картофель, цветная капуста, морковь, свекла, тыква, кабачки в отварном или тушеном виде, свежие помидоры, спелые мягкие фрукты и ягоды, черника, печеные яблоки и груши, муссы. | Грибы, огурцы, белокочанная капуста, редис, сладкий перец, крыжовник, сливы, цитрусовые, сухофрукты. |
| Супы | Слабые мясные или рыбные, овощные отвары с разрешенными овощами, крупами. | Насыщенные жирные бульоны, щи, борщ, окрошка. |
| Сладости | Варенье, мармелад, сахар, мед, пастила, желе, ванилин. | Пирожные, торты, шоколад, конфеты. |
| Соусы и специи | Подливы на основе мясного, рыбного бульона, с добавлением сметаны, молока, муки, лаврового листа. | Острые и жирные приправы, чеснок, лук, горчица, хрен, майонез, кетчуп. |
| Напитки | Компоты, кисели, соки и нектары, чай, кофе, какао, отвар шиповника, черной смородины, калины. | Виноградный и капустный соки, газированные напитки, алкоголь. |
Диету необходимо соблюдать в течение всего периода разгара ветрянки. Суточный рацион делят на 5-6 порций, температура блюд — 60-65 °С. Объем жидкости за день — 2 л и более. Соль следует ограничить до 8-10 г.
Народные средства
В домашних условиях медикаментозную терапию ветрянки можно дополнять отварами трав для наружного и внутреннего применения, ягодными напитками, лечебными ваннами. Особое внимание следует уделять уходу за кожей. Применение дополнительных средств поможет быстрее избавиться от высыпаний и предотвратить появление следов.
Для укрепления иммунитета во время ветрянки принимают травяные сборы. Полезны лекарственные настои из травы и корней петрушки, ромашки, календулы, мелиссы, базилика. Большое количество витаминов содержится в смеси равных количеств меда и лимонного сока. Следует соблюдать осторожность — кислые компоненты могут раздражать высыпания на слизистой оболочке рта.
Сыпь при ветрянке точечно обрабатывают эфирным маслом чайного дерева, растворами соды, календулы, прополиса. Зуд и жжение во рту устраняют полосканием настоем шалфея, разведенной марганцовкой, солевым раствором. К болезненным местам прикладывают кусочек льда, делают примочки с облепиховым маслом, ромашкой, тысячелистником, чередой.
Это интересно! Аспирин и ветрянка — опасно
Синдром Рейе — острое токсическое поражение печени и головного мозга, возникающее при лечении вирусных заболеваний ацетилсалициловой кислотой, независимо от дозы. Пик заболеваемости приходится на возраст 5-14 лет, описаны единичные случаи у взрослых. Около 20-30% всех случаев синдрома Рейе возникает на фоне ветрянки.
Попадая в печень, ацетилсалициловая кислота нарушает клеточное дыхание и вызывает энергетический дефицит в тканях. В крови повышается содержание жирных кислот и продуктов обмена. Повреждение нейронов приводит к кислородному голоданию и отеку мозга. Вирус ветрянки оказывает дополнительное токсическое действие на клетки.
Клинически синдром Рейе проявляется на 3-7-й день после начала ветрянки. Первые симптомы — постоянная рвота, сонливость, апатия, дискоординация движений. Позднее появляется агрессия, возбуждение, слабоумие, дезориентация в пространстве, судороги, кровоточивость слизистых оболочек. Биохимический анализ крови показывает увеличение концентрации аммиака, АлАТ, АсАТ, свободных жирных кислот, снижение уровня глюкозы.
Прогрессирование болезни может спонтанно остановиться на любой стадии с выздоровлением через 5-10 дней. Без лечения летальность составляет 30-70%. Несмотря на то что синдром Рейе встречается у взрослых крайне редко, сочетание наследственной предрасположенности и повреждающего действия вируса не исключает развитие патологии на фоне применения Аспирина при лечении ветрянки. Поэтому препараты на основе ацетилсалициловой кислоты не стоит использовать в качестве симптоматического лечения при ветряной оспе.
Принципы профилактики
Ведущее место по предотвращению распространения инфекции принадлежит выявлению заболевших и изоляции их от здоровых людей. В помещении, где находится больной ветрянкой, проводят тщательную влажную уборку дважды в день, проветривают комнаты четыре раза в сутки в течение 10 минут.
После постановки диагноза «ветряная оспа» врач устанавливает наблюдение за всеми, кто общался с больным, кроме переболевших ветрянкой и привитых.
Вакцинация
Отсутствие генетической изменчивости вируса ветряной оспы позволило создать эффективную вакцину. При охвате прививками 85-90% риск возникновения эпидемии и заражения взрослых минимален. В Российской Федерации вакцинация детей против ветрянки включена в Календарь профилактических прививок по эпидемическим показаниям.

Вакцины изготовлены на основе штамма «Ока» — ослабленной популяции Varicella Zoster virus, выращиваемой в клеточных культурах. Вакцинные вирусы ветрянки безопасны для человека и вызывают полноценный иммунный ответ. В России зарегистрированы вакцины Варилрикс (Бельгия) и Окавакс (Япония). Прививку можно сделать в отделении иммунопрофилактики поликлиники или в частном медицинском центре.
Прививаться против ветрянки рекомендовано взрослым, с незавершенным курсом вакцинации (получившим только одну дозу) или не имеющим антител против вируса, людям из групп риска по тяжелому и осложненному течению инфекции:
- хронические заболевания сердца, легких, почек, бронхиальная астма, эндокринные и нервно-мышечные расстройства;
- муковисцидоз;
- острый лейкоз;
- трансплантация органов (прививаются за несколько недель до начала приема иммунодепрессантов);
- во время лечения системными кортикостероидами, лучевой терапии.
При наличии показаний иммунизацию против ветрянки следует пройти медицинским работникам, воспитателям детских учреждений, женщинам за 3 месяца до беременности, призывникам.
Схема вакцинации взрослых включает двукратное введение 0,5 мл препарата с интервалом 6-10 недель. После полного курса у 99% взрослых формируется достаточная защита от инфекции. Иммунитет против ветрянки сохраняется в течение 7-20 лет. В качестве экстренной профилактики вакцину вводят в течение 72-96 часов после контакта с больным. Одна доза обеспечивает 90% эффективность.
К противопоказаниям относят аллергические реакции на компоненты препарата, беременность, иммунодефицит с количеством лимфоцитов менее 1200/мм³, инфекционные заболевания в острой фазе, лечение стероидами дозами более 20 мг в день. Вакцина против ветрянки переносится хорошо. Наиболее частые побочные эффекты — покраснение, болезненность и отек в месте введения, сыпь.
Частые вопросы пациентов
Вопрос: Можно ли купаться во время ветрянки?
Ответ: Гигиена кожи в период высыпаний обязательна. Два раза в день следует принимать душ с использованием антибактериального мыла. Для снятия зуда и подсушивания сыпи при ветрянке полезны лечебные ванны с содой, отваром ячменя, овсянки, календулы, ромашки, эвкалипта, шалфея, коры дуба, чистотела. На ранки благотворно действует морская вода. Длительность процедуры — не более 10 минут, температура воды — теплая или прохладная. После душа и ванны желательно позволить телу высохнуть самостоятельно или аккуратно промокнуть кожу мягким полотенцем. Не следует купаться и мыть голову в период высокой лихорадки.
Вопрос: Приводит ли инфекция к бесплодию?
Ответ: При попадании вируса на гениталии происходит поражение слизистой оболочки сыпью с возможным воспалением органов мочеполовой системы. После ветрянки мужчины и женщины полностью выздоравливают и способны иметь здоровое потомство. Планировать зачатие рекомендуется через 3 месяца после окончания заболевания, когда женский организм восстановится после терапии, а у мужчины произойдет полное обновление спермы.
Вопрос: Можно ли заболеть во второй раз?
Ответ: 70-90% взрослых переносят ветряную оспу до 15 лет. После заболевания формируется устойчивый пожизненный иммунитет. Повторная ветрянка встречаются в 3% случаев у людей с выраженным иммунодефицитом, а также в случае, если в детстве инфекция не привела к формированию стойкого иммунитета, например, протекала в стертой форме. Рецидив опоясывающего герпеса может произойти у 10-20% переболевших ветрянкой, чаще у пожилых.
Вопрос: Как убрать следы на лице после ветрянки?
Ответ: Если глубокие элементы сыпи повредили базальный слой эпидермиса, на месте пузырька остается ямка — атрофический рубец. Устранение дефекта возможно только при помощи лазерной терапии, глубокого пилинга, мезотерапии, внутрикожных филлеров или хирургической обработки. После ветрянки на лице и теле могут оставаться розовые или светлые пятна, которые проходят в течение двух лет. Ускорить процесс можно воздействием сосудистого лазера или поверхностного пилинга на основе кислот.

Вопрос: Как узнать, болел ли ветрянкой в детстве?
Ответ: Необходимо сдать серологический анализ крови на антитела к VZV класса IgG, которые появляются на первой неделе заболевания и сохраняются в течение жизни. Положительный результат свидетельствует о перенесенном заболевании и наличии иммунитета к ветрянке.
Вопрос: Что делать, если взрослый не болел ветрянкой, а его ребенок заболел?
Ответ: Учитывая высокую заразность инфекции, вероятность заболеть у взрослого очень высокая. Чтобы себя обезопасить, нужно либо изолировать ребенка от взрослого, либо пройти вакцинацию.
Вопрос: Можно ли заболеть повторно?
Ответ: После ветрянки формируется стойкий пожизненный иммунитет, это обеспечивает защиту от заражения. Однако в некоторых условиях, например, при иммунодефицитах, после пересадки костного мозга иммунная система не может сформировать адекватный ответ на ветрянку. Поэтому заболеть повторно можно. Некоторые взрослые, уверенные в том, что болели ветрянкой, на самой деле ее не перенесли, а то, что их родители посчитали ветряной оспой, было просто сходной инфекцией с подобными высыпаниями.
Заключение
Вирус ветряной оспы способен распространяться по воздуху на расстояние до 20 м. Практически у 100% восприимчивых лиц при попадании возбудителя на слизистые оболочки дыхательных путей возникает заболевание. Ветрянка заразна в течение 10-24 дней после появления первых симптомов.
Взрослые переносят инфекцию в средней и тяжелой формах с высокой лихорадкой, обильными высыпаниями, зудом, поражением слизистых оболочек, лимфаденитом и осложнениями в виде нагноения кожи, пневмонии, энцефалита. Инфицирование во время беременности создает риск развития врожденных аномалий, ветрянки новорожденного или внутриутробной гибели плода.
Терапия включает противовирусные препараты, иммунокоррекцию, средства для облегчения состояния и устранения симптомов интоксикации. Тактика лечения кожных проявлений ветрянки — снятие зуда и предотвращение присоединения бактериальной инфекции, ведущей к образованию гнойничков и рубцов после заживления.
Не привитые и не болевшие ветрянкой взрослые могут избежать заболевания путем вакцинации двумя дозами с интервалом 6-10 недель. Экстренная профилактика после контакта с больным предотвращает заболевание в 90% случаев. Иммуноглобулин и вакцина должны быть введены не позднее 72 часов с момента предположительного заражения.
Чаще ветрянка встречается у детей. Несмотря на то что она имеет сходные проявления и протекает в большей части случаев в легкой форме, необходимо знать особенности инфекции у маленьких пациентов. Это поможет избежать серьезных осложнений и вовремя диагностировать патологию. Подробно об этом читайте в статье: «Ветрянка у детей — признаки по стадиям, фото, инкубационный период. Как вылечить быстро и без последствий, защитит ли прививка».