 Болезнью Крона называют сегментарное воспалительное поражение желудочно-кишечного тракта, характеризующееся хроническим рецидивирующим течением с вовлечением в патологический процесс всех оболочек кишечника определенного сегмента (трансмуральное воспаление). Болезнь считается не до конца изученной. На данный момент нет четких диагностических критериев и протоколов лечения. Заболевание признано многофакторным и неизлечимым. К нему больше склонны мужчины молодого возраста (до 35 лет). Встречаемость заболевания составляет 25‒30 случаев на 100000 населения.
Болезнью Крона называют сегментарное воспалительное поражение желудочно-кишечного тракта, характеризующееся хроническим рецидивирующим течением с вовлечением в патологический процесс всех оболочек кишечника определенного сегмента (трансмуральное воспаление). Болезнь считается не до конца изученной. На данный момент нет четких диагностических критериев и протоколов лечения. Заболевание признано многофакторным и неизлечимым. К нему больше склонны мужчины молодого возраста (до 35 лет). Встречаемость заболевания составляет 25‒30 случаев на 100000 населения.
- Суть патологии
- Откуда берется заболевание
- Классификация
- Как проявляется патология
- Осложнения болезни
- Болезнь Крона у беременных
- Как диагностируют патологию
- Лечение болезни Крона
- Аминосалицилаты
- Топические и системные глюкокортикостероиды
- Иммуносупрессоры
- Антибиотики
- Это интересно!
- Хирургическое лечение болезни Крона
- Диетотерапия при болезни Крона
- Заключение
Суть патологии
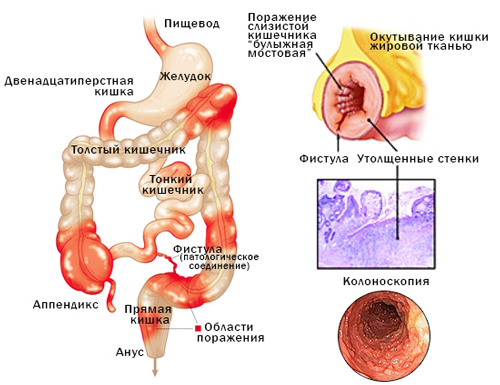
При болезни Крона может поражаться любой из отделов ЖКТ. Клиническая практика показывает, что пищевод и желудок страдают реже всего. Гораздо чаще воспаление охватывает дистальный участок тонкого и один из сегментов толстого кишечника. Нередко воспаление распространяется на прямую кишку и перианальную область. У части пациентов проктит и парапроктит выступают единственными проявлениями патологии.
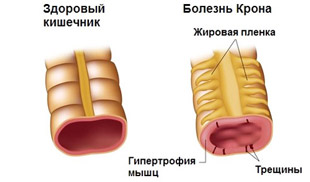
Заболевание начинается с воспаления слизистой кишечника, которая покрывается мелкими афтозными изъязвлениями. По мере прогрессирования патологического процесса повреждения увеличиваются в размерах, меняют форму (становятся продольными или поперечными), углубляются. Так воспаление охватывает подслизистый слой, мышечную и серозную оболочки кишечника. Нередко оно переходит и на ткани брыжейки. При длительном течении развивается гипертрофия мышечной оболочки, появляются фиброзные ткани, что приводит к стенозированию (сужению) просвета кишечника. Для патологии характерно образование гранулем (гиперплазированных лимфатических фолликулов), хотя у половины больных они не обнаруживаются.
Воспаление различных отделов кишечника и появление язвенных элементов ведет к развитию кровотечения, нарушениям всасывания жидкости и питательных веществ, изменениям состава микрофлоры. При болезни Крона возможны перфорации кишечных стенок в брюшную полость или ткани брыжейки (прикрытые перфорации), образование свищей, инфильтратов, межкишечных и межорганных абсцессов.
Для болезни Крона характерно чередование пораженных и гипертрофированных участков кишечника с неповрежденными («зоны молчания»), чем патология отличается от язвенного колита (при котором эрозии покрывают участки кишечника всплошную). Очаги поражения несимметричны и неравномерно расположены в разных сегментах ЖКТ.
При болезни Крона значительно ухудшается качество жизни больного, повышается риск образования злокачественных опухолей в кишечнике, опасных для жизни осложнений. Патология может прогрессировать с распространением патологических изменений на все большие участки органов ЖКТ. Основная задача терапии — добиться устойчивой и продолжительной ремиссии, отсрочить необходимость хирургического лечения на как можно более продолжительное время. Удаление пораженных участков кишечника чаще всего ведет к появлению новых очагов воспаления.
Откуда берется заболевание
Установить точные причины болезни Крона не удается даже современным ученым. Считается, что основной механизм развития патологии кроется в неадекватной работе иммунитета (аутоиммунная теория). Согласно некоторым предположениям, при контакте с определенными видами пищи представителями нормальной или условно-патогенной микрофлоры вырабатываются специфические антитела, которые атакуют вместо чужеродных агентов собственные ткани кишечника. К подобным реакциям склонны взрослые люди с пищевой или лекарственной аллергией, перенесшие острые бактериальные или вирусные кишечные инфекции, страдающие от других аутоиммунных патологий. Есть предположения, что болезнь Крона может развиться после перенесенной кори, как позднее осложнение инфекции.
Основным предрасполагающим фактором считаются генетические особенности. Выделено порядком 200 генов, которые отвечают за развитие заболевания и выявляются у больных. О способности болезни Крона передаваться по наследству говорит ее диагностика у близких родственников больных (около 20%). Если у одного из близнецов есть патология, в 80% случаев ею страдает и другой близнец.
К провоцирующим болезнь Крона факторам относят злоупотребление продуктами с вкусовыми и ароматическими добавками, углеводную диету, недостаток клетчатки в рационе. Плохие привычки, вроде употребления алкоголя и табакокурения повышают риск развития заболевания в 10 раз. Бесконтрольный прием медикаментов (в частности, НПВС) также может спровоцировать воспаление кишечника. Пусковыми факторами развития болезни Крона чаще всего выступает стресс, сильное эмоциональное или физическое напряжение. На фоне нервного потрясения болезнь нередко проявляет себя впервые. Стрессы и погрешности в питании чаще всего провоцируют рецидивы заболевания (после самостоятельно наступившей или медикаментозно поддерживаемой ремиссии) и ухудшают его течение.
Классификация
При болезни Крона чаще всего поражается часть тонкого кишечника и некоторые сегменты толстого. Наиболее распространенный вариант — илеоколит — воспаление дистального отдела подвздошной кишки и сегментов ободочной. Классический вариант течения может дополняться воспалением слизистой желудка, прямой кишки, образованием трещин анального отверстия.
Болезнь определяется медициной как хроническая (протекает со стадиями обострения или атаками и стадиями ремиссии, когда симптомы полностью или почти полностью отсутствуют), однако она может иметь различные варианты течения:
- острое — выраженные симптомы на протяжении менее 6 месяцев с момента манифестации патологии;
- хроническое непрерывное — отсутствие ремиссий более полугода при условии адекватной терапии;
- хроническое рецидивирующее — с помощью адекватной терапии удается достигнуть ремиссии более, чем на полгода.
Тяжесть течения патологии определяется степенью выраженности атак (интенсивность симптомов, наличием внекишечных симптомов, наличием осложнений). Выделяют легкую, среднетяжелую и тяжелую формы болезни Крона.
В зависимости от протяженности зоны поражения выделяют локализованную форму (очаг менее 30 см) и распространенную (сумма протяженности всех очагов 1 м и более).
Также медики выделяют фенотипические варианты болезни Крона, которые кратко описаны в таблице ниже.
Таблица — Фенотипические варианты болезни Крона
| Вариант | Суть изменений |
| Инфильтративно-воспалительная или неосложненная | Воспаление стенок кишечника без существенных изменений его проходимости |
| Стриктурирующая или стенозирующая | Из-за воспаления стенки кишечника неравномерно утолщаются |
| Пенетрирующая или свищевая | В зонах наибольшего воспаления образуются ходы в другие органы или участки кишечника, иногда в переднюю брюшную стенку или пах |
Как проявляется патология
Симптомы болезни Крона отличаются в зависимости от локализации и интенсивности воспалительного процесса, степени распространенности изменений в кишечнике. Поскольку при патологии активизируются различные иммунные механизмы, нарушается всасывание питательных веществ, симптоматика затрагивает не только органы пищеварения, но и весь организм в целом. Принято выделять локальные симптомы заболевания и общие или внекишечные. Степень нарушений в функционировании организма зависит от тяжести атаки (острого приступа).
Локальные симптомы болезни Крона (касающиеся только кишечника) включают:
- диарею;
- абдоминальные боли;
- патологические включения в стуле;
- метеоризм.
Затяжная диарея считается основным проявлением заболевания. Регулярным поносом на протяжении 4 и более недель болезнь обычно манифестирует. Дефекация происходит от 4 до 10 раз в день, что зависит от тяжести воспаления. Позывы резкие, зачастую болезненные. Чем реже стул, тем обильнее выделения, и наоборот. Экскременты жидкие, кашицеобразные либо водянистые и пенистые. В фекалиях обнаруживаются примеси слизи и крови. Чем выше степень воспаления, тем больше крови в стуле. В тяжелых случаях наблюдается мелена — черный, дегтеобразный стул, состоящий из свернувшейся крови.
Абдоминальные боли бывают разной интенсивности. Зачастую возникают через 1,5‒2 часа после приема пищи. Больные описывают ощущения, как ноющие, колющие, схваткообразные, скручивающие, мигрирующие. Чаще болит в нижнем правом квадранте живота (из-за чего возникают подозрения на аппендицит). Большинство больных связывают дискомфорт со вздутием. Неприятные ощущения ослабевают после отхождения газов или дефекации.

По частоте стула, наличию в нем примесей и некоторым характеристикам общего состояния врачи оценивают тяжесть атаки болезни Крона (подробнее в таблице ниже).
Таблица — Тяжесть приступа болезни Крона по симптомам
| Тяжесть приступа | Частота стула за день | Примеси крови в фекалиях | Температура тела | Пульс, уд/мин |
| Легкая | до 4 раз | отсутствуют | до 37,5 °С | 70-80 |
| Средняя | 6 раз | скудные | 37,5 °С | около 90 |
| Тяжелая | больше 10 раз | обильные | 38 °С и выше | больше 90 |
Общая симптоматика возникает на фоне хронического воспалительного процесса в кишечнике и включает:
- лихорадку (умеренную при отсутствии осложнений и выраженную при формировании абсцессов);
- общую слабость, быструю утомляемость, сонливость, апатию;
- ухудшение аппетита (на фоне диареи и абдоминальных болей, в тяжелых случаях вплоть до анорексии);
- уменьшение веса (из-за потери аппетита и ухудшения всасывания питательных веществ);
- анемию (снижение уровня гемоглобина и числа эритроцитов при регулярных кровопотерях).
Внекишечные симптомы болезни Крона объединяют ряд состояний, связанных с аутоиммунными атаками, неадекватной работой иммунитета, недостатком определенных веществ в организме больного. К таким симптомам относят:
- несимметричное поражение суставов с ухудшением их подвижности;
- поражения слизистых оболочек и кожи (афтозный стоматит, узловатая эритема, гангренозная пиодермия, псориаз);
- остеопороз и ломкость костей;
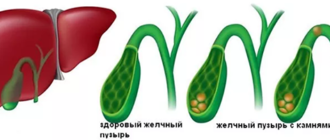
- поражения печени (стеатоз, холангит, холелитиаз);
- воспалительные поражения глаз и ухудшение зрения;
- болезни почек (мочекаменная болезнь, цистит).
У детей с болезнью Крона наблюдается отставание в физическом и половом развитии. Приблизительно 10% женщин с таким диагнозом оказываются бесплодными. У трети пациентов вне зависимости от локализации воспаления в кишечнике появляются проблемы с прямой кишкой — проктит, парапроктит, мокнущие анальные трещины.
При развитии осложнений (свищей, абсцессов, перитонита) появляются признаки сильной интоксикации организма: лихорадка, обезвоживание, нарушения сознания, ускорение пульса, снижение артериального давления. При массивном кишечном кровотечении наступает шок.
Осложнения болезни
Болезнь постепенно прогрессирует. При этом воспаление распространяется на все большие участки кишечника, интенсивность симптомов нарастает, присоединяются местные и системные осложнения. Язвы становятся более глубокими, что чревато перфорацией стенок кишечника и перитонитом. Формирование абсцессов грозит распространением инфекции вместе с кровью по всему организму и сепсисом.
По мере прогрессирования заболевания ремиссии становятся короче, а фазы обострения продолжительнее и тяжелее. Чем дольше болеет человек, тем выше риск стенозирования кишечника и развития кишечной непроходимости, что также чревато летальным исходом. Параллельно организм страдает от хронического дефицита полезных веществ, нарушаются метаболические процессы, а аутоиммунные сбои усугубляются.
Результатом неудержимого прогрессирования устойчивой к медикаментозной терапии болезни Крона является резекция кишечника с наложением анастомоза. Однако хирургическое вмешательство сопряжено с высоким риском инфекционных осложнений и дает только временный результат. В местах повреждения кишечника быстро начинают появляться новые изъязвления.
Болезнь Крона у беременных
Некоторые врачи необоснованно называют болезнь Крона противопоказанием для беременности. В таком случае женщины осознанно избегают материнства, опасаясь отрицательных последствий для ребенка. На самом деле возможность зачатия и успешного течения беременности есть. Важно тщательно контролировать заболевание, своевременно проходить все необходимые диагностические и терапевтические мероприятия.
Если на момент зачатия болезнь находится в фазе ремиссии, следует продолжать поддерживающую терапию. В таком случае риск обострения сокращается. Атака болезни Крона вскоре после зачатия (например, если женщина прекращает лечение) ухудшает прогноз. Скорее всего, из-за беременности течение болезни станет более тяжелым, врачи в таких случаях опасаются выкидышей и преждевременных родов.
Женщины с болезнью Крона должны тщательно планировать беременность вместе с лечащим врачом. Важно добиться устойчивой ремиссии и только потом допускать зачатие. При отсутствии осложнений (стеноза кишечника, свищей, абсцессов) прогноз для будущей мамы благоприятный. Есть возможность естественных родов. В случае формирования спаек или наличия осложнений может потребоваться родоразрешение путем кесарева сечения.
Как диагностируют патологию
С признаками болезни Крона нужно обратиться к гастроэнтерологу. На первой консультации врач тщательно опрашивает пациента, акцентируя внимание на частоте и качестве стула, других жалобах больного. После опроса и сбора анамнеза специалист приступает к осмотру. Он пальпаторно обследует брюшную полость для определения зон повышенной чувствительности или болезненности, возможно обнаружение плотных образований внутри живота.
Лабораторная диагностика включает анализы крови (общий, биохимический, коагулограмму, С-реактивный белок), мочи, кала (на инфекции, яйца гельминтов, скрытую кровь, фекальный кальпротектин как основной маркер воспаления). Лабораторная диагностика имеет только косвенное значение и зачастую отражает суть и причины внекишечных симптомов. Основную информацию о заболевании предоставляют результаты аппаратной диагностики:
- МРТ или КТ кишечника;
- обзорная рентгенография брюшной полости;
- колоноскопия с биопсией из очагов воспаления;
- фиброгастродуоденоскопия;
- рентгеноконтрастное исследование кишечника с барием.
Диагноз ставят, основываясь на данные анамнеза, результатах лабораторных и инструментальных исследований (определяют участки стеноза, наличие свищей, локальное воспаление оболочек кишечника, гранулемы, скопления гноя и слизи). Патологию дифференцируют с язвенным колитом, дивертикулитом, дизентерией, неопластическими поражениями, лучевой болезнью и синдромом раздраженного кишечника.
Лечение болезни Крона
Единственной универсальной схемы лечения болезни Крона не разработано. Больным назначают комплексную медикаментозную терапию, психосоциальную поддержку, диетотерапию. Перечень препаратов и терапевтических мер подбирают в строго индивидуальном порядке (в зависимости от симптомов и степени распространенности заболевания).
Главная цель лечения ― уменьшить воспалительные процессы в кишечнике и предотвратить развитие осложнений. Второстепенная цель ― добиться устойчивой ремиссии и максимально приблизить качество жизни больного к нормальному. В большинстве случаев ремиссию поддерживают медикаментозно.
В терапии болезни Крона используются серьезные лекарственные препараты — глюкокортикостероиды, иммуносупрессоры, генно-инженерные биологические препараты. Возможно назначение симптоматической терапии (противодиарейными средствами), а также антибиотикотерапии. В стадии ремиссии широко применяются мультивитаминные комплексы. Перечень препаратов и дозировки должен подбирать исключительно врач.
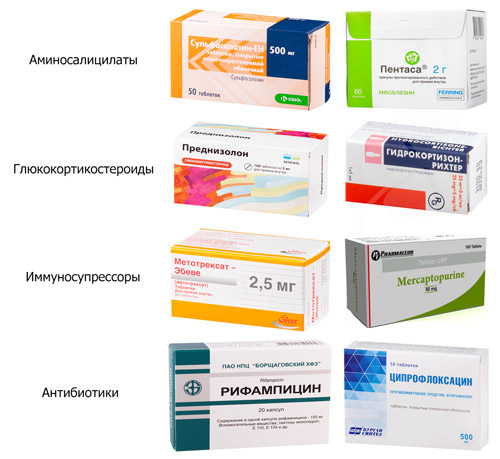
Аминосалицилаты
Средства из данной группы назначают при легком и среднетяжелом течении заболевания, а также для поддержки ремиссии и профилактики рецидива. К ним относят препараты Сульфасалазин, Пентаса, Месалазин и др. Препараты выпускают в виде микроклизм, свечей, таблеток, суспензии для перорального применения. По назначению врача применяются курсами до полугода. Эффективность перечисленных средств не доказана, однако есть сведения об их положительном влиянии на развитие заболевания и способность качественно устранять воспалительные изменения в кишечнике.
Топические и системные глюкокортикостероиды
К препаратам системного действия относят Преднизолон и Метилпреднизолон (реже используется Гидрокортизон). Системные стероидные средства применяются для лечения больных со среднетяжелой и тяжелой формами течения болезни Крона под строгим контролем врача с целью подавления работы иммунной системы и купирования воспалительного процесса в кишечнике. Средства назначают короткими курсами с постепенным снижением дозировки. Их недостатком является способность вызывать привыкание и синдром отмены.
В последнее время чаще используется топический стероид (местного действия) Будесонид, который не оказывает системного эффекта, имеет меньшее количество противопоказаний и побочных действий. Общее время применения гормональных препаратов не должно превышать 12 недель. Такие средства нельзя использовать в фазу ремиссии.
Иммуносупрессоры
К таковым относят Циклоспорин, Метотрексат, 6-Меркаптопурин, Азатиоприн. Иммуносупрессоры применяются в комплексной терапии параллельно гормонам или при недостаточной их эффективности. Назначаются курсами до 3 месяцев. Подобные средства помогают усилить противовоспалительный эффект других препаратов, корректируют работу иммунитета. В редких случаях применяются вне фазы обострения, когда с помощью аминосалицилатов ремиссию поддерживать не удается.
Антибиотики
Несмотря на агрессивное действие, антибиотики могут быть полезными для лечения болезни Крона. Чаще всего их назначают при высоком риске развития осложнений (свищей или абсцессов) либо для их устранения. Курсы применения антибиотиков могут быть продолжительными (до 1 месяца). Назначают Рифамиксин, Ципрофлоксацин, Офлоксацин и др.
Поскольку есть сведения о связи болезни Крона с проживанием в кишечнике простейших, в большинстве случаев антибиотики комбинируют с антипротозойными препаратами (Метронидазол, Трихопол).
Это интересно!
Для достижения ремиссии болезни Крона все чаще применяются генно-инженерные биологические препараты. Таким средствам приписывают способность подавлять воспалительные изменения в кишечнике, ингибировать действие фактора некроза опухолей (который считается основным медиатором воспаления при патологии) и стимулировать регенерацию тканей.
Лечение биопрепаратами сопряжено с риском ухудшения симптомов основного заболевания, присоединением инфекций, развитие аллергических реакций. В клинической практике широко применяются препараты Инфликсимаб и Адалимумаб. Многие компании занимаются разработкой и исследованием похожих препаратов.
Недавно были проведены испытания средств Устекинумаб и Бриакинумаб с участием более 2000 человек с болезнью Крона в активной стадии. В испытаниях сравнивали действие препаратов с плацебо (фиктивных лекарств). По результатам исследования новые средства были малоэффективны, поскольку положительные эффекты от их применения были зарегистрированы в равном для группы плацебо количестве.
Ученые акцентируют внимание врачей и больных на том факте, что эффективность биопрепаратов сильно зависит от правильно подобранной дозировки и регулярности введения средства. При нарушении правил их применения положительных результатов не будет.
Хирургическое лечение болезни Крона
Хирургические операции при болезни Крона проводят с большой осторожностью и только при наличии показаний (рецидивирующие свищи, абсцессы, непроходимость, перфорация). Около половины прооперированных пациентов в течении 10 лет нуждаются в повторной операции. На протяжении первого года после вмешательства у 70% больных выявляются эндоскопические признаки рецидива в зоне анастомоза. Клинические признаки рецидива проявляются приблизительно у трети больных через 3 года после операции и у 40-60% через 4-5 лет. Вероятность повторного обострения снижает раннее проведение гормонотерапии в послеоперационный период (но это не гарантирует успеха, поскольку сама патология не излечима).
Диетотерапия при болезни Крона
Строгое соблюдение диеты необходимо как в стадии обострения (для скорейшего наступления ремиссии) так и для профилактики рецидива. Лечебное питание призвано снизить нагрузку на ЖКТ, предотвратить механическое и химическое раздражение воспаленных слизистых. При болезни Крона назначают различные вариации диеты Певзнера 4. Щадящий режим питания должен сдерживать чрезмерную выработку пищеварительных соков, предупреждать обильное отхождение желчи, что неблагоприятно сказывается на состоянии слизистых. Общие принципы диеты:
- питьевой режим 1,5 л чистой воды в сутки;
- отсутствие механических, термических и химических раздражителей;
- употребление пищи регулярно, малыми порциями, через равные промежутки времени;
- исключение переедания;
- отказ от газообразующих и желчегонных продуктов;
- употребление пищи мягкой консистенции;
- полный отказ от алкоголя;
- исключение из рациона консервантов, ароматических и вкусовых добавок.
Из рациона исключают абсолютно все вредные продукты: колбасы, копчености, кондитерские изделия, сдобу, соления, консервы, сладости, газировку, фастфуд, чипсы и сухари. Необходимо отказаться от стимуляторов секреции пищеварительных соков: жирного мяса, бульонов, грибов, грубых каш. Также исключают продукты, стимулирующие газообразование в кишечнике: белый хлеб, мучные изделия, молочные продукты, бобовые, белокочанную капусту, шоколад, кофе. Под запретом оказываются кислые продукты и источники грубой клетчатки: кислые фрукты, кисломолочные изделия, шпинат, щавель, сельдерей, редис, томаты, сырые овощи. Запрещено употребление специй, острых блюд и экзотических продуктов.
Все блюда готовят на пару или отваривают. Желательно перед употреблением измельчать их в пюре. Примерное меню на 3 дня представлено в таблице ниже.
Таблица — Меню на 3 дня при болезни Крона
| День | Завтрак | Обед | Ужин |
| 1 | Разваренная рисовая каша на воде с маслом Пюре из куриного мяса, моркови и свеклы Некрепкий черный или травяной чай | Овощной суп с добавлением пшеничной крупы Печеночный паштет Разваренная гречневая каша Ягодный кисель | Паровые котлеты из нежирной рыбы Картофельное пюре Чай |
| 2 | Паровой омлет из 2 яиц 2 ломтика подсушенного хлеба Паровая котлета из индейки | Уха из судака или хека с добавлением овощей Морковно-манная запеканка Чай или кисель | Салат из мелко рубленной цветной капусты, яиц и моркови Овсяная каша с маслом Паровая куриная котлета |
| 3 | Картофельное пюре Рыбная котлета Салат из отварных картофеля, свеклы, моркови и брокколи с оливковым маслом | Суп на овощном бульоне с куриными фрикадельками Галетное печенье Кисель | Мясное суфле из индейки Овощное пюре Гречневая каша Чай |
Для поддержки ремиссии врачи настоятельно рекомендуют придерживаться диеты после облегчения симптомов заболевания. Строгие ограничения сохраняются на вредные и газообразующие продукты, специи, алкоголь. Из круп разрешается варить рассыпчатые каши, можно употреблять качественные макаронные изделия, при нормальной переносимости вводить в рацион творог. Также допускается приготовления мясных бульонов (не крутых), а также блюд из рубленого мяса. Овощи желательно употреблять в измельченном виде.
Заключение
Болезнь Крона — это полиэтиологическое заболевание, механизм развития и патогенез которого до конца не изучены. При патологии воспаляются все оболочки кишечника, что влечет за собой нарушение его функций и структуры вплоть до образования язв и прободения стенок. Диагностикой и лечением болезни занимается гастроэнтеролог. При тяжелом течении может потребоваться помощь хирурга. Самолечение и народные способы терапии при болезни Крона не уместны. В острой фазе патологию лечат гормональными и иммуномодулирующими препаратами, антибиотиками, симптоматическими средствами в условиях стационара. Без правильного лечения болезнь значительно ухудшает качество жизни больного и может привести к плачевным последствиям.
Диагностировать болезнь Крона сложно. Поэтому долго люди с этой патологией проходят лечение по поводу дисбактериоза. При этом основное заболевание прогрессирует. Узнайте все о дисбактериозе и его основных проявлениях в статье по ссылке.