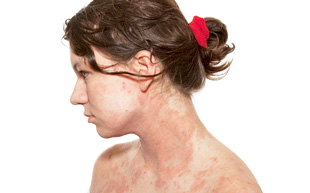
Нейродермит — заболевание кожи с длительным, хроническим течением. Для патологии характерны частые обострения, в эти периоды на различных участках тела появляются высыпания, сопровождающиеся выраженным и непереносимым зудом.
Указанные симптомы являются основной причиной, по которой человек обращается за медицинской помощью. Установлена тесная взаимосвязь между неприятными ощущениями и психологическим состоянием. Второе название болезни — атопический дерматит, чаще используется этот термин по отношению к детям.
- Общая информация
- Причины
- Провоцирующие факторы
- Что происходит в организме
- Классификация
- Клиническая картина
- Ограниченная форма
- Диффузная форма
- Особенности нейродермита у детей
- Роль психосоматики в развитии патологии
- Способы выявления
- Дифференциальная диагностика
- Лечение
- Местная терапия — крема и мази
- Препараты системного действия
- Физиотерапия
- Народные методы
- Режим и диета
- Осложнения и прогноз
- Как избежать повторного обострения
- Это интересно! Современные тенденции в лечении нейродермита: аэрокриотерапия
- Частые вопросы пациентов
- Заключение
Общая информация
В медицинской документации (истории болезни) диагноз «нейродермит» не указывается. Кодировку по МКБ-10 ставят в соответствии с формой заболевания: при небольшом, ограниченном участке поражения, который получил название простого хронического лишая Видаля, шифр L28.0, а при распространенном, множественном, известном как атопический дерматит, — L20.0.
Согласно статистическим данным, нейродермит встречается в 40% случаев всех кожных заболеваний. Распространена патология повсеместно и выявляется в различных возрастных группах. Среди женской части населения болезнь встречается чаще (65%), чем среди мужской (35%).
Замечено, что показатель заболеваемости нейродермитом выше у жителей больших городов. Предположительно это связано с трудностями диагностики в малых населенных пунктах, отсутствием врачей узкого профиля или же с экологической ситуацией.
Заболеванию свойственна сезонность. В весенне-осенний период отмечается обострение нейродермита, а летом — ремиссия (частичное или полное исчезновение симптомов).
Причины
Существует несколько теорий возникновения нейродермита.
1. Неврогенная. Считается, что у таких больных присутствуют значительные нарушения со стороны деятельности центральной нервной системы и сосудистой регуляции. Это выражается в слабости раздражительного и тормозного процессов, снижается деятельность коры головного мозга. Все это приводит к нарушению иннервации кожи и нейродермиту.
2. Аллергическая. Нейродермит развивается на фоне детской экземы, которой предшествует экссудативный диатез. Эту теорию подтверждает наличие у больного повышенной чувствительности к любым внешним раздражителям и присутствие других аллергических заболеваний (бронхиальная астма, аллергический ринит).
3. Наследственная предрасположенность. Научные исследования показали, что риск заболеваемости у детей, при наличии нейродермита у обоих родителей, составляет 81%. Если же болен только один член семьи, вероятность возникновения патологии снижается до 56%. В случаях, когда нейродермит выявлен у матери, риск появления его у ребенка значительно возрастает.

Для всех форм патологии характерны свои особенности развития. Причины возникновения ограниченного нейродермита изучены не полностью. Существует мнение, что в связи с разрастанием нервных окончаний повышается чувствительность кожных покровов в ответ на их механическое повреждение. В роли пускового механизма выступают нарушения процессов обмена и дисфункция со стороны пищеварительной системы, что приводит к хроническому отравлению организма собственными продуктами распада.
Основную роль в развитии диффузной формы нейродермита играют генетические изменения. Это особенности строения и функции кожных покровов, аномалии в их структуре (избыточная секреция IgE и освобождение биологических активных веществ в ответ на действие аллергенов).
Однако существования одной только наследственной предрасположенности для возникновения клинической картины нейродермита недостаточно. Для запуска патологического процесса необходимо влияние неблагоприятных факторов.
Провоцирующие факторы
Несмотря на то что ограниченный и диффузный нейродермит могут иметь разную первопричину, пусковые внешние и внутренние факторы при обеих формах болезни практически всегда идентичны.
К причинам, которые оказывают влияние на организм человека извне, относят прием лекарственных препаратов (антибиотиков, гормоны), нездоровое питание, инсоляцию, чрезмерные физические нагрузки, частые стрессы, нарушенный режим сна и отдыха, отравление химикатами и ядовитыми веществами, неблагоприятные климатические условия — высокую запыленность и загазованность. Наибольшее воздействие на развитие нейродермита оказывают аллергены — продукты питания, медикаменты, пыльца растений, шерсть животных, косметика, бытовая химия.
Среди внутренних провоцирующих факторов выделяют нервно-психические расстройства, нарушения со стороны иммунной, центральной и периферической нервной систем, наличие хронического воспалительного очага, дисфункция со стороны ЖКТ (особенно ферментопатии, дисбактериоз), эндокринные патологии, гельминтозы и аллергические заболевания.

Даже наличие нескольких неблагоприятных факторов в совокупности с наследственной предрасположенностью не гарантирует того, что у человека возникнет клиника нейродермита. Поэтому считается, что основная роль в появлении симптомов заболевания принадлежит индивидуальным особенностям организма.
Что происходит в организме
В развитии нейродермита принимает участие множество патологических процессов. На первый план выступают, особенно это касается диффузной формы, нарушения со стороны иммунной системы. Проявляется отклонение в виде повышенной восприимчивости организма к инфекционным возбудителям, что подтверждает угнетение клеточного иммунитета. В кровеносном русле возрастает количество IgE и эозинофилов, падает число лимфоцитов группы CD8.
В развитии симптомов нейродермита активно принимает участие вазоактивное вещество — гистамин. Его избыточная секреция вызывает зуд кожных покровов, повышает их чувствительность к раздражителям. Нарушается регуляция тонуса сосудов кожи, уменьшается кровоток и изменяется местная температура тела — пораженные участки становятся более теплыми на ощупь за счет их усиленного кровоснабжения.
Если у человека имеются врожденные ферментопатии (недостаток ферментов) пищеварительного тракта, существует высокая вероятность появления дисбактериоза, проблем с выведением желчи. На фоне указанных изменений нарушается всасываемость питательных веществ, организм теряет способность выводить токсины и отравляет себя сам, так и возникает нейродермит.
Классификация
Нейродермит может иметь несколько различных форм, которые встречаются с разной частотой. Их основное отличие заключается в расположение на теле элементов высыпаний.
Таблица — Проявления, характерные для различных форм нейродермита
| Вид заболевания | Особенности |
| Ограниченный (простой хронический лишай Видаля) | Поражается небольшая площадь кожных покровов (менее 10% от всей ее поверхности). Патологическим элементам не свойственно мокнутие, пораженная кожа сухая, покрыта корками и чешуйками. |
| Диффузный | При нейродермите на коже визуализируются множественные и обширные очаги поражения, которые занимают более 50% ее поверхности. В большей части они локализуются на лице, шее, гениталиях, в области заднего прохода. В детском возрасте патология чаще всего затрагивает волосистую часть головы и кожу вокруг глаз. На участках выражена отечность и покраснение по сравнению с другими формами нейродермита. Если на раны оказывается грубое воздействие, они могут стать мокнущими. |
| Гипертрофический | Данная форма нейродермита способна осложниться бородавчатыми образованиями. Образуются они по внутренней стороне бедра, в паху. Имеют вид припухлости и находятся близко к лимфатическим узлам. |
| Линеарный | Высыпания при нейродермите имеют бородавчатую или шелушащуюся поверхность. Располагаются на разгибательной поверхности рук и ног, в межпальцевых промежутках в виде полос. |
| Фолликулярный | Остроконечные папулы обнаруживаются на волосистой части головы. |
| Декальвирующий | В области участка кожи, пораженного нейродермитом, происходит выпадение волос, прекращается их рост. |
| Псориазиформный | Кожа на голове и шее покрыта красными уплотнениями, на поверхности которых находятся серебристо-белые чешуйки. |
Ограниченная и диффузная формы нейродермита встречаются намного чаще, чем все остальные. Распространенные, множественные высыпания представляют наибольшую опасность, поскольку болезнь протекает довольно тяжело и нередко приводит к осложнениям.
Клиническая картина
Все формы нейродермита имеют общие, характерные для заболевания, симптомы.
Первоначально, на фоне полного благополучия, у человека появляется зуд кожных покровов. Он значительно усиливается в ночное время суток, имеет приступообразный и изнуряющий характер. Зуд может быть как локализованным, так и распространенным. Больной постоянно расчесывает кожу, что приводит к появлению повреждений и болезненности этих участков. С появлением высыпаний интенсивность зуда усиливается.
Спустя некоторое время на теле формируется воспалительный очаг, в котором различают три зоны:
- В центре пораженного участка начинают образовываться небольшие, множественные папулы с плоской и блестящей поверхностью. Изначально они имеют телесную окраску, затем становятся коричневато-розовыми. Элементы склонны к слиянию, в результате чего кожа утолщается, усиливается ее рисунок, иногда нарушается пигментация (процесс лихенификации). Патологический очаг имеет нечеткие границы. Его поверхность покрывают чешуйки и корки. Со временем кожа становится синюшного оттенка из-за присоединившейся инфильтрации.
- В средней зоне, расположенной вокруг центральной, визуализируются изолированные папулы с блестящей поверхностью.
- На периферическом участке находятся папулы телесной окраски. Характерна гиперпигментация и плавный переход в здоровые участки кожи.
Пораженные участки выглядят отечными и одутловатыми. В период ремиссии патологические элементы исчезают, однако кожа все равно не выглядит здоровой. Она теряет свою эластичность, привычную окраску, продолжает шелушиться.
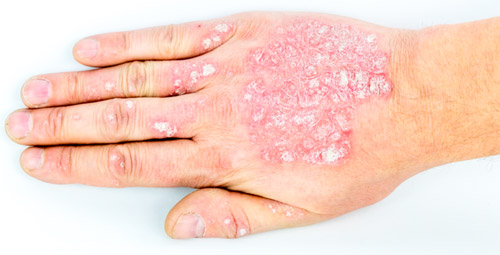
В соответствии с особенностями клинического течения существует 3 степени тяжести нейродермита.
Для легкой формы характерны редкие и кратковременные периоды обострения, во время которых на коже появляются ограниченно-локализованные очаги, быстро исчезающие на фоне лечения.
При средней степени нейродермита наблюдается 3-4 обострения за год. Они имеют более длительный характер, увеличивается площадь пораженной кожи.
Тяжелая степень — острая фаза длительная, очаги поражения на коже множественные и обширные, зуд нестерпимый и интенсивный. Проводимая терапия практически не дает эффекта.
Помимо местных проявлений, при нейродермите страдает и общее самочувствие. Это может быть обусловлено множественными нарушениями со стороны работы внутренних органов (надпочечников, ЖКТ). У человека возникает потемнение кожных покровов, повышенная утомляемость, сниженная работоспособность, общая слабость. Отмечается снижение артериального давления, потеря массы тела.
Ограниченная форма
Нейродермит имеет длительное и вялое течение. Обычно узелковые бляшки различных размеров располагаются на затылочной области головы, задней и боковых поверхностях шеи, симметрично в районе локтевых сгибов, в пахово-бедренных и межъягодичной складках, на мошонке и в области подколенных ямок. Образования имеют розовый или коричневый цвет, неправильные очертания и четко окрашенные края.
Если нейродермит локализуется на лице, характерной его особенностью становится активное выпадение бровей и неестественная окраска век. На щеках появляются шелушащиеся и зудящие пятна без четкого контура, бледно-розовые папулы.
Диффузная форма
Впервые симптомы нейродермита могут обнаруживаться у детей в возрасте не ранее 6 месяцев и не позже 23 лет. Этапность появления разных по строению высыпаний на коже зависит от возраста: у детей они изначально располагаются на лице и голове, а по мере взросления распространяются на шею, верхние и нижние конечности. С годами выраженность воспалительного процесса уменьшается, преобладают признаки лихенификации.
Характерным для диффузной формы нейродермита является «атопическое» лицо. Оно бледное, отечное, с цианотичном оттенком, вокруг глаз темные круги. Кожа сухая, шелушится. Довольно часто появляется атопический хейлит, когда поражается красная кайма губ.
Особенности нейродермита у детей
Проявляются симптомы заболевания у детей разных возрастов неодинаково. Согласно этому критерию выделяют 3 формы нейродермита.
Таблица — Развитие патологии в зависимости от возраста ребенка
| Форма нейродермита | Особенности течения |
| Младенческая (до 2 лет) | Болезнь в основном вызвана нарушениями со стороны пищеварения и всасывания питательных веществ, дисбактериозом. Местно нейродермит проявляется в виде покраснения, отека пораженных участков, появления на них мокнутия/корок или же чрезмерной сухостью кожи. Измененные участки выявляются в области шеи, лица, на волосистой части головы и разгибательной поверхности рук и ног. |
| Детская (от 2 до 13 лет) | В роли провоцирующих нейродермит факторов часто выступают различные аллергены, психоэмоциональные нагрузки. В воспалительном процессе чаще задействованы локтевые и подколенные впадины, поверхность голеностопного и лучезапястного суставов. В клинической картине, помимо местных проявлений, доминируют психоневротические и вегетативно-сосудистые расстройства. |
| Подростковая (старше 13 лет) | Причинные факторы такие же, что и в предыдущей форме. На коже образуются множественные, сливающиеся между собой папулы с шелушащейся поверхностью. Измененные участки утолщаются, усиливается рисунок, нарушается пигментация. Преимущественная локализация очагов — сгибательная сторона конечностей, кисти, область губ и глаз. |
У детей нейродермит практически всегда протекает в виде ограниченной формы. Множественные воспалительные очаги встречаются реже.
Роль психосоматики в развитии патологии
Нейродермит в 10-20% случаев развивается на фоне расстройств нейровегетативной системы (вегетососудистая дистония, неврозы). Ухудшать состояние больного могут стресс, проблемы в общении, в частности, сложные партнерские взаимоотношения, депрессия и страх. У детей роль психосоматического фактора часто отводится недостатку родительского внимания и любви.
В клинической картине присутствуют эмоциональная подавленность, необоснованно повышенная утомляемость, раздражительность и чрезмерная чувствительность. Нередко возникают вспышки агрессии. Для больных нейродермитом свойственна мнительность, замкнутость, комплекс неполноценности.
Специалистами был составлен психологический портрет человека с нейродермитом:
- Больной привыкает сдерживать свои эмоции, часто пребывает в подавленном настроении.
- У некоторых пациентов с нейродермитом отмечается повышенная ранимость, необоснованная обидчивость в ответ на критику.
- Любые негативные высказывания принимаются на свой счет, человек зацикливается на них, испытывает вину и стыд.
- Люди с нейродермитом неуютно чувствуют себя в обществе, что еще больше усугубляет проблемы с кожей. Так образуется замкнутый круг, при котором переживания из-за одиночества могут привести к обострению болезни.
Пациенты с нейродермитом склонны к обсессивно-компульсивным расстройствам (неврозам), они часто придирчиво выбирают одежду, стремятся во всем соблюдать чистоту и требуют этого от остальных.
Чтобы установить взаимосвязь нейродермита с имеющимися у человека пограничными расстройствами, необходима консультация психотерапевта. При наличии патологии у ребенка лучше всего обращаться к семейному психологу.
Специалист определит, имеют ли место астенические, тревожно-фобические, истерические, ипохондрические и депрессивные нарушения. При нарушении психологического состояния в комплекс лечения нейродермита будут входить когнитивно-поведенческая терапия, седативные препараты и антидепрессанты.
Способы выявления
Заподозрить наличие патологии можно на основании жалоб, данных анамнеза (особенно семейного) и изменений со стороны кожи, видимых при визуальном осмотре. Клинически в отношении нейродермита особенно настораживает белый дермографизм. Чтобы его обнаружить, по поврежденному участку кожи проводят тупым предметом. В ответ на раздражение вместо покраснения появляется белая линия, которая окружена зоной обесцвечивания. Такая реакция кожи может сохраняться в течение 15-30 минут.
Несмотря на то что нейродермит не имеет специфических лабораторных или инструментальных маркеров, в обязательном порядке необходимо провести ряд исследований. Берется кровь на общий клинический (отмечается лейкоцитоз, рост числа эозинофилов), биохимический и иммунологический (повышенная концентрация IgE) анализы.
Аллергопробы позволяют выявить у больного нейродермитом положительную реакцию на какой-либо из аллергенов. При наличии пустул необходимо выполнить бактериологический посев взятого мазка. В редких случаях, когда имеются обширные поражения кожи, проводится биопсия поврежденного участка.
Диагностировать диффузную форму нейродермита можно по совокупности определенных критериев. К самым значимым (основным) относят зуд кожных покровов, наличие характерных высыпаний (папулы и везикулы с присутствием вторичных элементов), хроническое, рецидивирующее течение, начало возникновения в детском возрасте и имеющиеся данные о предыдущих проявлениях атопии.
В основе дополнительных критериев, помимо клинической картины нейродермита, лежат результаты лабораторных методов исследования. Среди симптомов следует обращать внимание на ороговение кожи, усиление ее рисунка на ладонной поверхности кисти, локализацию измененных участков на руках и стопах, рецидивирующие конъюнктивиты, катаракту, дополнительные кожные складки на нижних веках, периорбитальную (вокруг глаз) пигментацию, белый нейродермит, эритродермию (покраснение кожи) и частые стафилококковые и герпетические поражения кожных покровов.
К дополнительным критериям диагностики также относятся эозинофилия в общем анализе крови, высокие значения IgE и положительные аллергопробы.
Диагноз диффузного нейродермита принято считать достоверным при наличии у больного не менее 3 основных и более 3 дополнительных критериев, которые не исчезают в течение 6 недель.
Дифференциальная диагностика
Больные нейродермитом имеют схожие симптомы со многими другими заболеваниями кожи. Отличать их необходимо с учетом возраста пациента.
Дифференциальная диагностика нейродермита у малышей до 2 лет проводится с себорейным, пеленочным и простым контактным дерматитами. У детей в возрасте от 2 до 12 лет — с дерматофитией, розовым лишаем и чесоткой. У взрослых — с псориазом, пиодермией и дисгидротической экземой.
Таблица — Дифференциальная диагностика нейродермита
| Заболевание | Общие черты | Отличительные черты |
| Псориаз | Имеет хроническое, рецидивирующее течение. Период обострения часто зависит от сезона. Не является контагиозным заболеванием. Клинически проявляется высыпаниями на теле, которые сопровождаются сильным зудом | В 50% всех случаев заболевание развивается на фоне наследственного фактора. Интенсивность зуда кожи менее выражена. Патология имеет характерные клинические особенности — стеариновые пятна, терминальную пленку, симптом «кровяной росы» |
| Себорейный дерматит | Хроническое заболевание, склонное рецидивировать. Развивается на фоне генетических факторов, психоэмоционального стресса и неврологических расстройств. Патологические элементы располагаются на волосистой части головы, в тяжелых случаях переходят на лицо. Сыпь сопровождается зудом различной интенсивности | Не имеет распространенной формы. Не вызывает алопецию. Патологические элементы представлены желто-красными шелушащимися пятнами и пузырьками, которые сливаются в бляшки, покрытые чешуйками |
| Пеленочный дерматит (потничка) | Болезнь иногда имеет аллергическую природу. Проявляется в раннем детском возрасте. На коже визуализируются зоны покраснения, на которых со временем формируются папулы и отек. Высыпания вызывают зуд кожных покровов | Заболевание развивается под действием механических или химических раздражителей, при несоблюдении правил личной гигиены, при повышенной чувствительности к грибку рода Кандида. Высыпания появляются исключительно в пахово-ягодичной («пеленочной») области, при этом складки кожи не вовлекаются в патологический процесс. Общее самочувствие ухудшается в редких случаях |
| Простой контактный или аллергический дерматит | На пораженном участке кожи возникают эритема, папулы и везикулы. Период хронизации сопровождается шелушением и лихенизацией | Изменения на коже локализуются на участках, которые непосредственно контактировали с раздражителем. Болевые ощущения преобладают над зудом кожи. Практически никогда не ухудшается общее самочувствие |
| Дерматофития | Имеет хроническое течение. Характерны местные изменения кожи в виде зон покраснения, отечности. Здесь же образуются везикулы, присоединяется зуд и шелушение. Если патологический очаг находится на волосистой части головы, возникает алопеция. | Заболевание вызвано грибковой инфекцией. Возбудитель выявляется при микроскопическом изучении пораженного участка или же биопсии. Помимо кожи, повреждается и ногтевая пластина. |
| Розовый лишай | Характерна сезонность обострений. На коже появляются множественные пятна розоватого цвета, шелушащиеся папулы или бляшки, которые сопровождаются зудом | Заболевание имеет инфекционно-аллергическую природу. Изначально на коже появляется единичный, главный очаг. Остальные формируются спустя 7-14 дней |
| Чесотка | Основным симптомом является сильный, нестерпимый зуд, который усиливается в ночное время и при контакте с водой. На теле появляются полиморфные, симметричные высыпания | Заболевание вызывается чесоточным клещом и является контагиозным. У больного на коже формируются чесоточные ходы, которые имеют вид сероватой извитой полоски с маленькой везикулой на конце. Сыпь никогда не затрагивает лицо, волосистую часть головы, шею, ладони и подошвы (исключение — дети грудного возраста) |
| Пиодермия | Единственным симптомом, связывающим это заболевание с нейродермитом, является зуд кожи. Однако в некоторых случаях проявление может и отсутствовать | Заболевание имеет гнойно-воспалительный характер, вызвано патогенными бактериями. На коже располагаются полостные элементы, заполненные мутным (гнойным) содержимым |
| Дисгидротическая экзема | На коже визуализируются зудящие везикулы. Как только они исчезают, наступает хронизация процесса, при которой длительное время сохраняется лихенификация | Патологические элементы располагаются исключительно на ладонях и подошвах |
Для того чтобы с уверенностью отличить нейродермит от других заболеваний кожи, врач должен опираться не только на данные, полученные во время опроса и осмотра больного, но и на результаты лабораторных / дополнительных методов исследования.
Лечение
В терапии нейродермита используется комплексный подход. Основная задача лечебных мероприятий — обеспечить длительную ремиссию, предупредить дальнейшие рецидивы, устранить имеющиеся нарушения в органах и тканях.
На первоначальном этапе важно выявить и нейтрализовать действие факторов, которые и спровоцировали обострение нейродермита. Необходимо провести санацию всех очагов хронических инфекций. Главная роль в симптоматическом лечении принадлежит антигистаминным и гормональным препаратам местного и системного действия.
В последнее время при тяжелом и часто рецидивирующем нейродермите проводится экстракорпоральная гемокоррекция. Сюда вошли методы крио- и термомодификации аутоплазмы. С их помощью удается вывести из организма циркулирующие иммунные комплексы, снизить концентрацию IgE и увеличить эффективность проводимого лечения.
Местная терапия — крема и мази
С противовоспалительной целью на поврежденные участки кожи наносятся кремы, мази или пасты, в составе которых присутствует нафталан, сера, деготь, ихтиол или цинк. Указанная группа препаратов обладает еще и кератолитическим действием. Наиболее эффективным в лечении нейродермита считается 1% крем Пимекролимус. Его основное преимущество — безопасность, благодаря чему средство разрешено наносить на большую площадь кожных покровов. Допускается использование у детей уже с 3-месячного возраста.
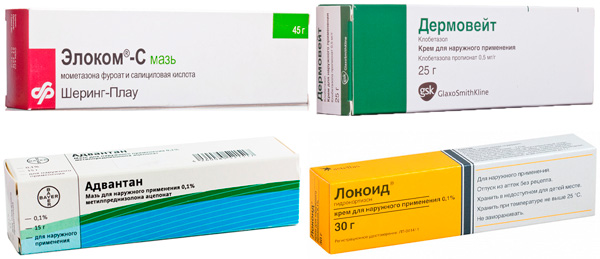
Чтобы снять выраженный зуд кожи, наружно используют антигистаминные кремы, мази или лосьоны последнего поколения (Элоком, Целестодерм, Адвантан).
При тяжелом течении нейродермита назначаются мази с глюкокортикоидами. Они могут оказывать слабое (гидрокортизоновая мазь), умеренное (Локоид, Афлодерм, Фторокорт и Эсперсон) и выраженное (Дермовейт, Целестодерм, Элоком, Адвантан) действия. Препарат нужно наносить на кожу тонким слоем (не втирая) 1 раз в день. Гормональные мази приводят к системной побочной реакции только при длительном использовании (в течение нескольких лет).
Высыпания с выделяющимся экссудатом рекомендуют обрабатывать Фторокортом, активным веществом которого является триамцинолон. Сухую, активно шелушащуюся кожу при нейродермите нужно смазывать комбинированным лекарством Предникарб. В его состав входят мочевина и преднизолон, оказывающие смягчающее и противовоспалительное действия. К тому же мазь тормозит избыточное ороговение и выделение жидкости из пустул.
Если течение нейродермита осложнилось присоединением вторичной инфекции, рекомендуется наружное использование антибактериальных средств (Симбикорт, Гиоксизон, Оксикорт).
Препараты системного действия
Медпрепаратами первой линии при нейродермите являются антигистамины. Предпочтение отдается 2 и 3 поколению, что обусловлено их менее выраженным седативным эффектом. Самые известные представители — Кетотифен, Цетиризин, Лоратадин, Гисталонг.
Препараты 1 поколения (Супрастин, Пипольфен, Тавегил) используются для быстрого достижения нужного действия.
При распространенной и трудно поддающейся лечению форме нейродермита назначаются таблетированные/инъекционные формы глюкокортикоидов (Преднизолон, Дексаметазон, Гидрокортизон).
Если у человека развились иммунные нарушения или появились осложнения на фоне вторичной инфекции, целесообразным будет прием иммуномодуляторов — Имунофана, Метилурацила.
Быстрому выведению аллергена из организма способствует прием сорбентов — активированного угля, Энтеросгеля. В качестве вспомогательной терапии назначаются витамины группы В, А и Е. Для стабилизации деятельности нервной системы, нормализации общего самочувствия показаны лекарства с седативным действием — настойка валерианы, пиона, Персен или Ново-Пассит.
Если у больного нейродермитом ярко выражена психосоматика, необходима помощь психотерапевта. При уже сформировавшихся нарушениях ЦНС нередко специалисты вынуждены выписывать антидепрессанты и транквилизаторы.
Физиотерапия
В настоящее время широко используется светолечение. С этой целью пользуются кварцевой лампой, УФО селективной фототерапией. Последний вариант терапии может быть использован только в случаях отсутствия острых воспалительных изменений на коже. Больным нейродермитом назначаются процедуры криомассажа (используется жидкий азот), лазеротерапия.
В восстановительный период, чтобы ускорить процесс выздоровления, врачи рекомендуют санаторно-курортное лечение. Наиболее полезным будет посещение Черного или Мертвого морей.
Народные методы
В домашних условиях можно легко приготовить смеси, нанесение которых поможет уменьшить неприятные проявления нейродермита. Особенно популярны компрессы с чистотелом, лопухом, календулой и крапивой. Часто используются настойки из мяты, коры дуба, березовых листьев, семян льна, кориандра и полыни. Держать на коже их необходимо до полного высыхания. В качестве компресса на поврежденные участки можно наносить смесь из голубой глины, которая продается в аптеках и косметических магазинах.
Хорошим заживляющим эффектом обладает солевая мазь. Для ее изготовления в 1 л воды с 1 ст. л. каменной соли добавляют смесь из 100 г нашатырного спирта и 10 г камфорного масла. Полученный раствор необходимо тщательно взболтать, после чего он готов к использованию.
Полезным будет принятие ванн с добавлением отвара, изготовленного из сбора трав (шалфей, полевой хвощ, листья скумпии, плоды рябины и кора дуба, взятые в одинаковых пропорциях). Хорошим противовоспалительным и успокаивающим действием обладают ромашка, череда, чабрец, мята и подорожник.
Выраженным противовоспалительным эффектом обладают препараты дегтя. Умывание с помощью дегтярного мыла позволяет улучшить состояние кожи при нейродермите и снизить дозу кортикостероидов.
Все методы нетрадиционной медицины не могут быть использованы в качестве основной терапии болезни кожи. К новым, не применяемым ранее растениям, следует относиться с осторожностью, поскольку они способны спровоцировать аллергическую реакцию. Перед тем как лечить нейродермит самостоятельно, желательно пройти необходимые обследования и проконсультироваться с врачом.
Режим и диета
В период обострения нейродермита важно нормализовать образ жизни. Больному должен быть обеспечен эмоциональный и физический покой, полноценный сон, частые прогулки на свежем воздухе. В помещении необходимо проводить регулярную влажную уборку, следует обработать предметы, в которых могут обитать пылевые клещи. На время лечения рекомендуется избегать контакта с животными.
Специалисты обращают внимание на то, что при обострении нейродермита не стоит злоупотреблять водными процедурами. Из одежды следует отдавать предпочтение вещам, изготовленным из натуральных, не синтетических материалов свободного кроя.
Особое внимание при нейродермите уделяется питанию. Поскольку у 76% больных была установлена тесная взаимосвязь между обострением заболевания и употреблением некоторых пищевых продуктов, врачи рекомендуют придерживаться специальной диеты. Из меню желательно исключить грибы, какао-продукты, бобовые, орехи, консервированную, маринованную и соленую пищу.
Необходимо снизить количество потребляемых животных белков (молока, свинины, рыбы, птицы), углеводов (мед, кисель), хлебобулочных изделий, злаков, некоторых ягод и фруктов (малину, смородину, виноград, яблоки, персики, абрикосы, цитрусовые).
В перечень наиболее аллергенных продуктов питания входят куриные яйца и морепродукты. У детей грудного возраста нейродермит на коже часто появляется в ответ на цельное коровье молоко. В таких случаях необходим перевод на сухие молочные и кисломолочные смеси.

Основу рациона при нейродермите должны составлять каши, овощные пюре, диетическое мясо (курица, индюшка, кролик), нежирные «вторые» бульоны. Сахар рекомендуется заменить на сорбит. Важно пить достаточное количество жидкости. Из напитков отдается предпочтение зеленому чаю, отвару шиповника, компотам.
Нередко возникает перекрестная сенсибилизация, когда у ребенка отмечается повышенная чувствительность сразу к нескольким продуктам. С годами пищевая аллергия может исчезнуть. Диетический рацион при нейродермите оправдан лишь в том случае, если была выявлена тесная связь заболевания с питанием и это подтверждено кожными пробами.
Осложнения и прогноз
Поскольку заболевание сопровождается выраженным зудом, человек часто расчесывает пораженные участки кожи. Это приводит к нарушению их целостности, что служит благоприятным фактором для проникновения вторичной инфекции.
Если в поврежденные ткани попадает пиококк, кожа приобретает ярко выраженный серый оттенок, становится сухой, начинает шелушиться. Зуд охватывает и здоровые участки кожи. Золотистый или белый стафилококк часто приводит к фолликулиту, фурункулезу, импетиго и гидрадениту. При проникновении грибка течение заболевания усугубляется кандидозным хейлитом.
Наиболее опасным осложнением является экзема Капоши, которая вызвана вирусом простого герпеса. Инфекция может распространиться в лимфоузлы и привести к развитию лимфаденита и лимфангита, что чревато дальнейшим повреждением жизненно важных органов.
При своевременной диагностике и лечении прогноз заболевания благоприятный — зуд и высыпания больше никогда не появляются. В 40% случаев отмечается рецидивирующее течение. Выздоровление наступает гораздо быстрее у больных ограниченным нейродермитом, однако даже при диффузной форме патологии к 25-30 годам может произойти полный регресс симптомов и спонтанное излечение.
Как избежать повторного обострения
Профилактика при нейродермите заключаются в соблюдении режима и поддержании здорового образа жизни.
Необходимо строго следовать определенным правилам:
- избегать контакта с аллергеном;
- употреблять гипоаллергенные продукты питания;
- регулярно проводить в жилом помещении влажную уборку;
- часто бывать на свежем воздухе;
- обеспечить психоэмоциональный покой, избегать стрессовых ситуаций.
Самым главным мероприятием, продлевающим период ремиссии нейродермита, является регулярный и правильный уход за кожей. Умываться следует несколько раз в день только теплой водой, используя гипоаллергенное мыло и гели для душа с высоким уровнем рН. Тереть кожу мочалками и сразу же вытираться насухо запрещено.
Поскольку при нейродермите слишком сухая кожа, для ее увлажнения и питания следует использовать специальные кремы – Бепантен, Локобейз. Среди средств по уходу особенно выделяют не косметическое средство Эмолиент. Препарат выпускается в различных формах — в виде крема, мази, спрея, лосьона, масла для ванны и заменителя мыла. Его особенность заключается в способности предотвращать испарение влаги, устранять зуд и шелушение. Помогает другой местной косметике более глубоко проникнуть в кожу.
В особую группу попадает мазь под названием Календула. Несмотря на то, что это гомеопатия, у средства отмечается довольно выраженное увлажняющее действие и противовоспалительный эффект при нейродермите.
Это интересно! Современные тенденции в лечении нейродермита: аэрокриотерапия
Общая аэрокриотерапия (криосауна или криобассейн) улучшает самочувствие за счет антидепрессивного, иммуномодулирующего и сосудорасширяющего действий. Достичь стойкой ремиссии удается за счет значительного снижения уровня циркулирующих иммунных комплексов.

Суть метода заключается в помещении больного нейродермитом на 30-180 секунд в процедурную вертикальную кабину с воздушной средой, температура в которой в пределах от -120 ℃ до -180 ℃. Больного активно вращают вокруг своей оси во избежание локального обморожения. Голова должна находиться вне воздушного потока. Эффект от аэрокриотерапии будет лишь в том случае, если показатели температуры на поверхности кожи опустятся ниже 0 ℃.
Хороших результатов в лечении удается добиться, если выполнять процедуру систематически, увеличивая с каждым разом ее интенсивность. До начала аэрокриотерапии больной нейродермитом должен пройти целый ряд обследований. Противопоказаниями к ее проведению служит наличие у человека тяжелых нарушений со стороны сердечно-сосудистой и дыхательной систем, индивидуальной непереносимости низких температур.
Частые вопросы пациентов
Вопрос: Какой врач лечит нейродермит?
Ответ: При появлении высыпаний на коже, которые сопровождаются зудом, болезненностью, первым делом необходимо обратиться за медицинской помощью к врачу-дерматологу. После визуального осмотра кожи специалист ставит предварительный диагноз и принимает решение о необходимости дальнейшего обследования. Больные нейродермитом часто нуждаются в консультации врачей аллерголога, психотерапевта, которые вносят свои корректировки в план лечения.
Вопрос: Передается ли болезнь по наследству?
Ответ: Да. У детей, чьи родители страдают нейродермитом, существует большая вероятность его появления. Однако встречаются случаи, когда у матери и отца, имеющих заболевание, рождается абсолютно здоровый ребенок.
Вопрос: Может ли нейродермит перейти в псориаз?
Ответ: Нет. Заболевание может выступать только в роли сопутствующей патологии, которая развивается на фоне прогрессирования псориаза. Обусловлено это нарастающим стрессом, который вызван длительно сохраняющимися высыпаниями на кожных покровах, их выраженным зудом.
Вопрос: В чем отличие от псориаза?
Ответ: Диагностика псориаза может основываться на трех основных феноменах. К первому относят наличие стеариновых пятен, которые возникают после растирания соскобленных чешуек с псориатической бляшки. Второй феномен заключается в обнаружении блестящей поверхности под отслоившимися чешуйками, так называемой терминальной пленки. И последнее — в ответ на снятие пленки с поверхности бляшки выступает капля крови — феномен «кровяной росы». Все эти проявления являются специфичными в отношении псориаза, их наличие не позволяет усомниться в диагнозе.
Вопрос: Можно ли пользоваться косметикой во время болезни?
Ответ: При нейродермите очень важно правильно ухаживать за кожей, не допускать ее пересушивания и возникновения обострений. Рекомендуется ежедневное использование увлажняющих кремов — эмолентов. Их можно найти среди аптечной и профессиональной косметики. Женщинам с нейродермитом на лице в летнее время рекомендуется отказаться от плотных тональных средств, заменив их на флюиды с СПФ-фактором.
Заключение
Нейродермит является хроническим заболеванием кожных покровов воспалительного характера. Болезнь склонна к частым рецидивам, возникающим под влиянием неблагоприятных факторов. Значительную роль в развитии патологии играют генетическая предрасположенность, различные аллергены, нарушения со стороны нервной системы.
Особое внимание следует уделять психосоматике развития патологии, поскольку наличие психических расстройств еще больше усугубляет клиническую картину нейродермита и тормозит процессы лечения.
Для постановки верного диагноза опытному специалисту в большинстве случаев достаточно одного визуального осмотра. Лечебные мероприятия следует начинать как можно раньше, чтобы не допустить развития осложнений.
Только после того, как был устранен основной фактор, вызвавший обострение нейродермита, можно приступать к медикаментозной терапии. Достигнув периода ремиссии, следует соблюдать все профилактические меры, чтобы не допустить очередного рецидива.
Для описания нейродермита у детей чаще используется термин атопический дерматит. Он может возникать у детей сразу после рождения, сопровождается нестерпимым зудом и при несоблюдении правил питания кормящей мамы может прогрессировать. Все о симптомах, причинах, правилах ухода за кожей и лечении атопического дерматита читайте в этой статье: «https://cc-t1.ru/medicine/atopicheskij-dermatit.html».