 Вирусный гепатит — это воспаление печени вирусной природы. Как правило, вызывается особыми вирусами, которые так и называют — вирус гепатита А, В, С и т. д. По данным Всемирной организации здравоохранения 0,5 млрд человек в мире страдают от вирусных гепатитов. Хронические вирусные гепатиты имеют тенденцию к малосимптомному течению, поэтому их сложно и иногда невозможно самостоятельно распознать. Длительное нахождение вируса в организме приводит к развитию цирроза и рака печени. Соблюдение правил профилактики, своевременная диагностика и лечение обеспечивает выздоровление более чем в 95% случаев.
Вирусный гепатит — это воспаление печени вирусной природы. Как правило, вызывается особыми вирусами, которые так и называют — вирус гепатита А, В, С и т. д. По данным Всемирной организации здравоохранения 0,5 млрд человек в мире страдают от вирусных гепатитов. Хронические вирусные гепатиты имеют тенденцию к малосимптомному течению, поэтому их сложно и иногда невозможно самостоятельно распознать. Длительное нахождение вируса в организме приводит к развитию цирроза и рака печени. Соблюдение правил профилактики, своевременная диагностика и лечение обеспечивает выздоровление более чем в 95% случаев.
- Классификация
- Эпидемиология
- Пути заражения гепатитами А, Е
- Пути заражения парентеральными гепатитами (В, С, D, F, G, TTV, SENV)
- Характеристика возбудителей
- Как развивается вирусный гепатит
- Симптомы
- Вирусные гепатиты А, Е
- Вирусный гепатит С
- Вирусный гепатит В
- Вирусный гепатит D
- Вирусные гепатиты F, G, TTV, SENV
- Диагностика
- Лабораторные маркеры
- Вирусные гепатиты А, Е
- Вирусные гепатиты В, D
- Вирусный гепатит С
- Вирусный гепатит и беременность
- Вирусные гепатиты у детей
- Лечение
- Противовирусные (этиотропные) препараты
- Поддерживающая терапия
- Диета
- Осложнения
- Профилактика
- Вакцинация
- Это интересно! Есть ли вакцины против гепатита С
- Выводы
Классификация
По механизму передачи и способу заражения человека инфекционные гепатиты подразделяются на две группы:
- парентеральные — вирус попадает в организм через кровь, минуя ЖКТ;
- энтеральные — патоген проникает в желудочно-кишечный тракт через рот.
Несмотря на общий орган-мишень — печень, вирусы относятся к разным семействам, имеют различный механизм адаптации и размножения в организме человека.
Таблица — Классификация вирусов, вызывающих гепатит
| Тип вирусного гепатита | Семейство — род | Геном | Механизм заражения |
| А (HAV) | Picornaviridae — Hepatovirus | линейная однонитевая РНК | энтеральный |
| В (HBV) | Hepadnaviridae — Orthohepadnavirus | двунитевая неполная кольцевая ДНК | парентеральный |
| С (HCV) | Flaviviridae — Hepacivirus | линейная однонитевая РНК | |
| D (HDV) | Не классифицирован, вирус-сателлит | однонитевая кольцевая РНК | |
| E (HEV) | Calciviridae — Hepevirus | однонитевая РНК | энтеральный |
| F (HFV) | Не классифицирован | Не изучен до конца | парентеральный |
| G (HGV) | Flaviviridae — Pegivirus | однонитевая РНК | |
| SENV | Сircoviridae | кольцевая однонитевая ДНК | |
| TTV | Circinoviridae — Anellovirus | оба пути заражения |
Гепатит (воспаление печени) могут вызывать вирусы герпеса, краснухи, желтой лихорадки, Коксаки, лихорадки Ласса, Марбург-Эбола, цитомегаловирус. Являясь составной частью основной клинической картины заболеваний, такой гепатит протекает в тяжелой форме.
По скорости развития выделяют:
- острая (продолжительность до 3 месяцев);
- затяжная (от 3 до 6 месяцев);
- хроническая (свыше полугода).
Энтеральные гепатиты А, Е всегда протекают в острой форме с полным выздоровлением. Парентеральные гепатиты принимают затяжной и хронический характер в 80% случаев.
Степень тяжести заболевания:
- легкая;
- средняя;
- тяжелая.
Особый тип течения — молниеносная фульминантная форма. В этом случае очень быстро (за пару недель) происходит некроз печени с развитием острой печеночной недостаточности. Фульминантная форма обусловлена особой реакцией организма и встречается при всех типах вирусных гепатитов.
Эпидемиология
Парентеральные вирусные гепатиты встречаются во всех странах мира. Западная часть Тихого океана, Африка, Восточное Средиземноморье и Юго-Восточная Азия лидируют по заболеваемости гепатитами В, С, D. Распространению инфекции способствует ограниченный доступ населения неблагополучных регионов к медицинским услугам и лекарственным средствам из-за их высокой стоимости.
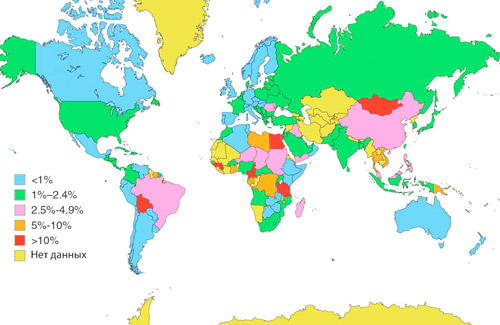
Энтеральные вирусные гепатиты распространены повсеместно. В развивающихся странах с плохими санитарными условиями и низкой гигиенической грамотностью населения инфицированность составляет 90%. Типичные зоны распространения гепатита Е — Юго-Восточная Азия, Индия, Центральная Америка. В Европе и Северной Америке наблюдаются единичные случаи у туристов, которые недавно посещали эпидемически неблагополучные страны.
Пути заражения гепатитами А, Е
Заразиться энтеральными гепатитами можно только от человека, больного в острой стадии заболевания с яркой клинической картиной или при субклиническом (латентном) течении. В 2/3 всех случаев источниками инфекции являются больные безжелтушными и латентными формами.
Энтеральный (фекально-оральный) механизм передачи имеет место при контакте с элементами, которые могут накапливать вирус:
- Предметы обихода. Здоровый человек заражается от загрязненных полотенец, игрушек, средств личной гигиены, посуды. В больницах, дошкольных учреждениях, интернатах вирус может передаваться при непосредственном контакте с больным.
- Пищевые продукты. Возбудитель попадает в готовые блюда (холодные закуски, салаты, соки, молоко, мороженое). Описаны случаи размножения вируса в ягодах, которые в качестве удобрения обрабатывали человеческими испражнениями. Возможно накопление вируса устрицами, моллюсками и ракообразными в загрязненной воде.
- Вода. Водный путь имеет вес на территориях без централизованных систем водоснабжения и канализации, при авариях водопроводных сетей, нарушениях технологии очистки воды. С участием водного фактора происходят крупные вспышки заболевания.
Основной фактор передачи вирусного гепатита Е — вода открытых источников. Носителями инфекции являются не только люди, но и животные. Описаны случаи заражения при употреблении в пищу недостаточно термически обработанного мяса свиней, коров, птиц.
Попадание в организм возбудителей вирусных гепатитов А и Е возможно через кровь при переливании, употреблении инъекционных наркотиков. Высокий уровень инфицированности гомосексуалистов (более 30%) указывает на возможность полового пути передачи энтеральных гепатитов, особенно при орально-генитальных контактах. Обнаружение возбудителей в носоглотке, легкость распространения заболевания в детских коллективах, особенно в осенне-зимний сезон, свидетельствует о возможности аэрозольного пути передачи.
Пути заражения парентеральными гепатитами (В, С, D, F, G, TTV, SENV)
Естественная среда обитания вирусов парентеральных гепатитов — человеческая популяция. Источники инфекции — больные и носители. Вирусы содержатся в крови, семенной жидкости, вагинальных выделениях, слюне. В небольших количествах возбудители обнаруживаются в моче, кале, поте, слезах, грудном молоке.
Пути передачи инфекции:
- Естественные:
- Вертикальный (от больной матери к ребенку). Передача вируса происходит при смешивании материнской крови с кровью плода. В 95% случаев ребенок заражается во время родов, сопровождающихся травмой родовых путей матери. 5% новорожденных заражаются во внутриутробном периоде через поврежденную плаценту.
- Половой. Передача происходит при гетеросексуальных и гомосексуальных контактах. Хронические носители представляют высокую эпидемическую опасность, так как не знают о наличии инфекции и не принимают профилактические меры. Риск заражения возрастает при наличии воспалительных процессов, нарушения целестности слизистой оболочки половых органов.
- Контактный. При появлении у больного ссадин, царапин, повреждений изъязвлений кожи вирусные частицы вместе с кровью попадают на предметы обихода — бритвы, полотенца, зубные щетки, посуду, маникюрные инструменты, расчески. Контакт поврежденных тканей здоровых людей с зараженными предметами создает риск заражения.
- Искусственные:
- Медицинские манипуляции. Вирусы попадают в организм при переливании инфицированной крови, плазмы, иммуноглобулина, интерферона. Источником заболевания могут быть недостаточно обработанные многоразовые инструменты при выполнении стоматологических, гинекологических, хирургических, диагностических процедур. Для заражения вирусом гепатита В достаточно попадания в организм 0,0005 мл инфицированной крови.
- Внутривенное введение наркотиков многоразовыми иглами, употребление готовых зараженных наркотических средств. ВИЧ часто ассоциируется с гепатитом С и Д.
- Выполнение маникюра, педикюра, пирсинга, татуировок, ритуальных повреждений кожи общими инструментами.
Парентеральные гепатиты не передаются пищевым, водным, воздушно-капельным путем или через кровососущих насекомых. Вирусы не вызывают заболевание у детей, находящихся на грудном вскармливании у инфицированных матерей при условии, что капли крови не попадут младенцу через трещины на сосках.
Характеристика возбудителей
Вирус гепатита А имеет сферическую белковую оболочку. Выделено 4 генотипа вируса, опасных для человека. Вирус устойчив во внешней среде — сохраняется в воде до 10 месяцев, в фекалиях человека — до 30 дней. При кипячении погибает в течение 5 минут, чувствителен к хлору, ультрафиолетовому облучению, этанолу.
Вирус гепатита Е лишен наружной оболочки. Существует 4 генотипа, названных по странам происхождения: бирманский, мексиканский, американский, китайский. Менее устойчив во внешней среде, чем вирус гепатита А.
Вирус гепатита В состоит из ядра и двухслойной оболочки. Выделено 10 генотипов вируса, определяющих тяжесть заболевания и ответ на терапию. Вирус устойчив во внешней среде: при положительной температуре сохраняет жизнеспособность до года, в препаратах крови — несколько лет. При кипячении он погибает в течение 30 минут, чувствителен к раствору хлорамина, перекиси водорода, этиловому спирту.
Вирус гепатита D не принадлежит ни к одному семейству, является дефектным микроорганизмом. Размножение возможно только в составе внешней оболочки вируса гепатита В. Гепатит D не существует как отдельное заболевание.
Вирус гепатита С высокой вариабельностью состава. 6 основных генотипов подразделяются на 100 субтипов, которые могут одновременно содержаться у одного больного. Множество разновидностей позволяет вирусу ускользать из-под контроля иммунной системы, обеспечивая пожизненное носительство. Вирус погибает при кипячении за 2 минуты, чувствителен к хлороформу, ультрафиолетовым лучам.
Вирус гепатита G по структуре подобен вирусу гепатита С. Отличительная черта — отсутствие сердцевинного белка. Дефект структуры обусловливает необходимость вируса-помощника в сборке вириона в организме человека.
Вирусы гепатитов TT, SEN, открытые в конце XX века, продолжают изучаться. Данные, полученные в результате вирусологических исследований, свидетельствуют о неоднозначной роли вирусов в поражении печени.
Как развивается вирусный гепатит
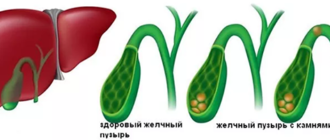
Вирусы попадают в кровь, перемещаются в печень и внедряются внутрь гепатоцитов — функциональных клеток печени. Вирусные частицы размножаются, заполняют желчные протоки, выделяются в кишечник, кровь. Повреждение гепатоцитов происходит за счет действия иммунной системы. Белки оболочки вируса перемещаются на поверхность клеток, привлекая внимание лимфоцитов, которые уничтожают чужеродные частицы вместе с гепатоцитами. Развивается воспалительная реакция, нарушается отток желчи, возникает некроз печени.
Виды поражения печени под действием вирусов:
- цитолитический синдром — разрушение или увеличение проницаемости мембраны гепатоцитов, приводящее к выходу печеночных ферментов в кровь;
- желтуха — нарушение процессов обмена билирубина и окрашивание слизистых оболочек и кожи в желтый цвет;
- воспаление — отек, увеличение печени, возрастание уровня белка в крови;
- холестаз — нарушение образования и оттока желчи, накопление в печени и крови желчных пигментов, кислот, холестерина;
- печеночно-клеточная недостаточность — причина острой печеночной недостаточности.
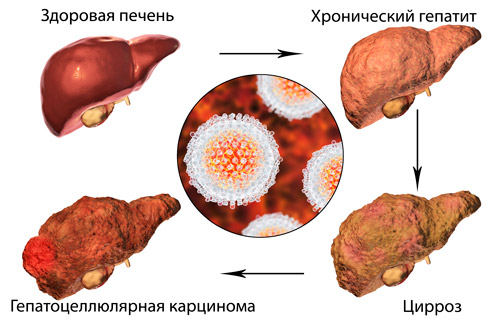
Усиление продукции интерферонов, антител, активация лимфоцитов и увеличение их количества приводит к полному уничтожению вируса и выздоровлению. Специфика иммунного ответа на возбудитель может привести к развитию хронического аутоиммунного гепатита у лиц с генетической предрасположенностью. Встраивание ДНК или РНК вирусов в геном гепатоцитов приводит к затяжному течению болезни и гепатоцеллюлярной карциноме.
Симптомы
Цикл заболевания начинается с инкубационного периода — времени, необходимого вирусу для адаптации и размножения в организме. Продром включает начальные клинические проявления. Затем идет разгар болезни с ярко выраженной симптоматикой, он сменяется фазой разрешения. Возможные исходы — выздоровление, смерть, вирусоносительство или формирование осложнений.
Продромальный период длится 4-10 дней, может затягиваться до 4 недель. Клинические проявления появляются в конце инкубационного периода включают следующие синдромы:
- астеновегетативный — слабость, вялость, раздражительность, головная боль, нарушение сна;
- диспепсический — тошнота, рвота, снижение аппетита до анорексии, диарея или запор, боли в животе, метеоризм;
- гриппоподобный — лихорадка, головная боль, озноб, мышечная боль, разбитость, заложенность носа, першение в горле;
- геморрагический — носовые кровотечения, множественные мелкие подкожные кровоизлияния;
- высыпания — красные пятна плоской формы или выступающие над поверхностью кожи;
- артралгии — боли в суставах, костях, мышцах.
К концу продромального периода увеличивается печень и селезенка, наблюдаются признаки холестаза — кожный зуд, потемнение мочи, осветление кала. В крови повышен уровень АлАТ, уробилиногена, желчных пигментов.
Разгар заболевания продолжается от 2 недель до нескольких месяцев. Симптомы продромального периода пропадают, уступая место основным клиническим проявлениям. Заболевание протекает в желтушной или безжелтушной форме. Гепатит без желтухи имеет затяжной характер с симптоматикой, соответствущей продромальному периоду.
Признаки желтушной формы:
- окрашивание в желтый цвет сначала склер, слизистой оболочки твердого неба, уздечки языка, затем кожи лица, туловища, нижних конечностей. Чем тяжелее протекает заболевание, тем интенсивнее желтуха;
- симптомы интоксикации — слабость, головная боль, раздражительность, бессонница, тошнота, рвота, снижение аппетита;
- чувство тяжести в эпигастральной области, правом подреберье, особенно после еды, возникает из-за увеличения печени;
- зуд кожи;
- эйфория — предвестник начала печеночной энцефалопатии (повреждение мозга с развитием слабоумия), создает видимость улучшения состояния.
Постепенно выраженность симптомов снижается, состояние больного улучшается, биохимические показатели приходят в норму. У некоторых пациентов наблюдается развитие повторного обострения в легкой форме. Период выздоровления
при остром гепатите занимает от 2 до 12 месяцев. В течение длительного времени сохраняется дискомфорт в правом подреберье и астеновегетативный синдром.
Фульминантная форма начинается остро с лихорадки и симптомов интоксикации. Продромальный период сокращается до 2-5 дней. К 5-10 суткам заболевания происходит некроз печени, развивается острая печеночная недостаточность, энцефалопатия, геморрагический синдром. Смертность достигает 50%.
Вирусы парентеральных гепатитов приводят к развитию хронической формы заболевания, что обусловлено замедленным ответом иммунной системой организма на инфекцию.
Клинические проявления хронического гепатита:
- общая слабость и повышенная утомляемость после физических нагрузок и ходьбы, раздражительность, эмоциональная нестабильность, головная боль, нарушение сна, повышенная потливость;
- тяжесть в правом подреберье и эпигастральной области, боли в животе, метеоризм, тошнота, отрыжка, анорексия;
- частые синяки, носовые кровотечения, мелкие подкожные высыпания, не исчезающие при надавливании;
- сосудистые звездочки, расширение капилляров на лице, груди, покраснение ладоней и подошв;
- увеличение размеров, болезненность печени и селезенки;
- в период обострения — желтуха, кожный зуд, лихорадка до 38 °С.
Для хронической формы характерна последовательная смена фаз обострения и ремиссии. Выраженность клинической симптоматики зависит от активности вируса и степени воспалительного процесса. В фазу обострения возможно выздоровление в 10-15% случаев.
Вирусные гепатиты А, Е
Инкубационный период длится от 7 до 50 дней. Для продрома характерен гриппоподобный, астеновегетативный или диспепсический синдром. Энтеральные гепатиты протекают только в острой форме. Субклиническое и бессимптомное течение выявляются при скрининговых обследованиях в очагах инфекции. Фульминантный вариант болезни развивается в 0,4% случаев, преимущественно у пожилых людей с сопутствующими заболеваниями почек, печени, аллергией.
Полное выздоровление наблюдается в 90% случаев. У отдельных пациентов возможен рецидив через 1-3 месяцев на фоне остаточных явлений — фиброза печени, астеновегетативного синдрома, поражения желчевыводящей системы.

Вирусный гепатит Е протекает в легкой форме с сохранением симптомов продромального периода в разгар болезни. Заболевание на третьем триместре беременности отличается тяжестью клинических проявлений с развитием острой печеночной недостаточности.
В результате перенесенного гепатита А формируется стойкий иммунитет, сохраняющийся всю жизнь. После инфицирования вирусом гепатита Е иммунитет сохраняется более 2 лет, возможно повторное заражение.
Вирусный гепатит С
Инкубационный период вирусного гепатита С длится от 2 до 26 недель. Острая форма протекает преимущественно бессимптомно, что затрудняет своевременную диагностику. В 10-20% случаев отмечается выраженная клиническая картина с преобладанием диспепсического продромального периода и безжелтушной стадией разгара. До 80% случаев острого гепатита С переходит в хроническую форму.
В большинстве случаев хронический гепатит С имеет стабильную клиническую симптоматику. У пятой части пациентов течение приобретает тяжелый характер с развитием цирроза и рака печени. Вирус имеет более 100 типов, к которым нет единого иммунитета, поэтому возможно повторное заражение.
Вирусный гепатит В
Инфекция протекает в острой, подострой, хронической и фульминантной форме. Инкубационный период составляет 45-160 дней. В 10% случаев наблюдается хроническая форма с переходом в цирроз и рак печени.
Особая форма вирусного гепатита В — латентная инфекция. В крови и печени обнаруживается ДНК вируса при наличии специфических антител и отрицательном тесте на вирусный антиген. При латентном течении заболевания происходит ускользание вируса от иммунной системы и активация онкологического процесса.
После перенесенной инфекции формируется стойкий пожизненный иммунитет.
Вирусный гепатит D
Встречается только у пациентов, больных гепатитом В. Более 5% носителей HBV в мире инфицировано HDV. Совместное заболевание (ко-инфекция) протекает в острой форме, прогноз благоприятен, однако при развитии фульминантной формы смертность достигает 13%.
Присоединение острого гепатита D к хроническому гепатиту В (суперинфекция) вызывает тяжелую форму и смерть в 20% случаев. Неблагоприятный исход обусловлен слабостью иммунной системы, хроническим поражением печени, наличием подходящих условий для сборки вируса.
Хронический вирусный гепатит D трансформируется в цирроз печени через 10-20 лет после инфицирования у 80% больных. Быстропрогрессирующее течение и латентная форма наблюдаются реже.
Вирусные гепатиты F, G, TTV, SENV
Новые вирусы гепатитов выделяют у доноров крови, пациентов с установленными гепатитами В, С, D. Механизм передачи — парентеральный. Роль в усугублении симптомов текущих гепатитов, причастность к фульминантной форме и повышенному риску осложнений не установлена.
Диагностика
Клиническая картина вирусных гепатитов разных типов практически одинаковая и не позволяет поставить диагноз, особенно при хроническом или бессимптомном течении.
Комплексная диагностика начинается с учета эпидемиологической обстановки. Врач-инфекционист выясняет, какие пути передачи были реализованы пациентом перед появлением симптоматики, уточняет сроки, даты и обстоятельства предположительного заражения.
Ранняя диагностика гепатитов также затруднительна из-за длительного периода «окна», когда все симптомы заболевания отсутствуют, а лабораторные маркеры еще отрицательные, но вирус уже активно поражает печень и другие внутренние органы.
После клинического осмотра врач принимает решение о госпитализации и назначает лабораторное исследование крови. Повреждение печени приводит к выходу в кровь ферментов, которые в норме находятся внутри клеток. О вирусном поражении печени свидетельствует повышение биохимических показателей крови:
- повышение билирубина более 20 мкмоль/л;
- ферментов АлАТ, АсАТ в 10-40 раз и выше по сравнению с нормой;
- тимоловой пробы за счет увеличения фракции белков-глобулинов;
- сывороточного железа.
Для определения степени повреждающего действия вируса выполняется биопсия. Под контролем УЗИ с помощью тонкой биопсийной иглы берется фрагмент ткани печени. Микроскопическое исследование материала показывает степень активности воспалительного процесса, выраженность фиброза, наличие цирроза или рака.
Лабораторные маркеры
Обязательный компонент точного диагноза — положительный тест на маркеры вирусных гепатитов. Вирусы стимулируют выработку специфических антител (иммуноглобулинов, Ig), которые обнаруживаются в крови методом иммуноферментного анализа. Специфичность, класс и количество антител позволяют определить вид вируса, форму заболевания, давность заражения.
Вирусные гепатиты А, Е
Лабораторные диагностические маркеры вирусных гепатитов А, Е — антитела классов IgМ и IgG, антигены вирусных частиц. Обнаружение генетического материала вирусов в фекалиях во время инкубационного периода является ранним диагностическим признаком заболевания.
Антитела IgM обнаруживаются в крови за 3-5 дней до начала симптоматики и сохраняются в течение 4-6 месяцев. Появление антител IgG на 3-4 неделе заболевания говорит о начале выздоровления. Иммуноглобулины класса G сохраняются в течение нескольких лет.
Вирусные гепатиты В, D
О наличии вирусного гепатита В говорит положительный тест на внутренние (HBcAg, HBeAg, HBxAg) и внешний (HBsAg) антигены. HBcAg обнаруживают только в ядрах гепатоцитов при биопсии печени. HBeAg в крови указывает на наличие HBcAg в печени и свидетельствует об активном размножении вируса. HBxAg принимает участие в развитии гепатоцеллюлярного рака.
HBsAg (поверхностный, австралийский) — основной диагностический маркер вирусного гепатита В. Находится в крови, сперме, вагинальном секрете, слюне, моче, слезе, поте, грудном молоке. Антиген появляется в конце инкубационного периода и исчезает через 1-2 месяца после острой инфекции. Сохранение антигена более полугода свидетельствует о хронической форме.
Антитела к HBsAg (анти-HBs) появляются после исчезновения антигена, сохраняются пожизненно и свидетельствуют о выздоровлении или развитии иммунитета после прививки. Наличие антител к HBeAg (анти-НВе) говорит о завершении процесса размножения вируса и выздоровлении. У больных с острой формой и во время обострения хронической появляются антитела к НВсAg класса М (анти-НВс IgM), сохраняющиеся от 2 до 18 месяцев. Антитела класса G (анти-НВс IgG) появляются после анти-НВс IgM и сохраняются пожизненно у переболевших и страдающих хронической формой.
Таблица — Лабораторные маркеры гепатита В
| Формы | Виды | |||||
| HBsAg | анти-HBs | HBeAg | анти-НВе | анти-НВс IgM | анти-НВс IgG | |
| Вакцинация | — | + | — | — | — | — |
| Острый гепатит В | + | — | + | — | + | — |
| Обострение хронической формы | + | — | + | — | + | + |
| Хронический гепатит В, ремиссия | + | — | — | + | — | + |
| Выздоровление | — | + | — | -/+ | — | + |
Диагностика маркеров вирусного гепатита D проводится у лиц, инфицированных вирусом гепатита В. Антиген вируса (HDAg) обнаруживается в крови в конце продромального периода и сохраняется 1-2 недели. Выявление специфических антител анти-HDV IgM, анти-HDV IgG подтверждает наличие вируса гепатита D в организме.
Вирусный гепатит С
Заболевание диагностируют при наличии в крови специфических антител (анти-HCV) классов IgM и IgG, свидетельствующих о текущем или перенесенном в прошлом заболевании.
Антигены вируса гепатита С (core-HCV) могут быть обнаружены в печени по результатам биопсии или в крови. В отличие от вируса гепатита В, антигены core-HCV попадают в кровь в ограниченном количестве и не всегда могут быть обнаружены лабораторными методами. Количественное определение вируса в крови используется для оценки эффективности терапии.
Выявление вируса в тканях печени при отсутствии анти-НСV и core-HCV в сыворотке крови свидетельствует о высоком риске формирования гепатоцеллюлярной карциномы.
При любом виде вирусного гепатита может использоваться ПЦР-диагностика. Для анализа берется, как правило, кровь. Исследование не только помогает выявить патогена, но и определить его количество в исследуемом материале — вирусную нагрузку. Это важно для построения лечения, прогноза и профилактических мероприятий.
Вирусный гепатит и беременность
При нормальном течении беременности в третьем триместре наблюдается физиологический застой желчи с незначительным повышением уровня желчных кислот в крови. Показатели печеночных ферментов и билирубина остаются в норме. Патология печени у беременных может быть обусловлена осложнением вынашивания, обострением скрытых форм заболеваний печени и вирусным поражением органа.
Женщинам, инфицированным парентеральными гепатитами, беременность не противопоказана. Вирусы не приводят к аномалиям развития плода, но повышают риск мертворождения, выкидыша, плацентарной недостаточности, анемии. Основная задача врача — сохранение плода. Прерывание беременности в острой стадии заболевания повышает риск летального исхода для матери.
Женщины подлежат обязательному двукратному обследованию на наличие HBsAg в сыворотке крови за весь период вынашивания. Тест на anti-HCV проводится только в группах риска в связи с отсутствием специфической профилактики заражения плода во время родов.
Ведение беременных включает амбулаторное наблюдение, лабораторный контроль и лечение. Передача вируса младенцу трансплацентарным путем происходит редко. Риск передачи гепатита С при рождении составляет 5-10%, гепатита В — 60% при заражении на третьем триместре беременности. Правильная тактика лечения повышает вероятность рождения здорового ребенка.
Женщинам, контактирующим до и во время беременности с больными вирусным гепатитом А, показана вакцинация и введение иммуноглобулина. Вакцинация против гепатита В проводится до беременности.
Вирусный гепатит Е у беременных в 30% случаев протекает в тяжелой фульминантной форме с развитием осложнений — печеночно-почечной недостаточности, энцефалопатии, кровотечений. Беременность заканчивается внутриутробной гибелью плода и преждевременными родами. Смертность заболевших беременных на третьем триместре составляет 40%.
Вирусные гепатиты у детей
На первом году жизни новорожденные заражаются парентеральными гепатитами во время родов от больной матери или в результате медицинских манипуляций. Заражение детей подросткового возраста происходит теми же путями, что и взрослых. Гепатит В у детей в половине случаев протекает в тяжелой и среднетяжелой форме, гепатит С — в легкой и среднетяжелой форме. Желтушные формы заканчиваются полным выздоровлением, безжелтушные имеют тенденцию к хронизации.
Основная группа препаратов при лечении детей первого года жизни — интерфероны. Кроме этиотропной и симптоматической терапии назначают кортикостероиды с целью подавления повреждающего действия на печень иммунной системы. Новорожденные от матерей-носителей вируса гепатита В в первые 12 часов жизни совместно с вакциной получают специфический иммуноглобулин.
Пик заболеваемости вирусным гепатитом А приходится на дошкольный и младший школьный возраст. Особенность течения инфекции — преобладание безжелтушных форм.
Лечение
Комплексная терапия вирусных гепатитов направлена на уничтожение или снижение количества вирусных частиц и поддержание защитных сил организма. Лечение происходит в стационарных условиях под наблюдением врача. Выбор и комбинация противовирусных препаратов проводится индивидуально с учетом возраста пациента, сопутствующих заболеваний, вредных привычек. Физический и психологический покой, диета, дезинтоксикационная и симптоматическая терапия повышают вероятность выздоровления и приближают благоприятный исход.
Противовирусные (этиотропные) препараты
Цель лечения — подавление размножения и прекращение повреждающего действия вируса. Очищение печени от возбудителя предупреждает развитие фиброза, цирроза, печеночной недостаточности. При лечении гепатитов А, Е этиотропная терапия не назначается. Противовирусная терапия острых форм парентеральных гепатитов может быть отложена на 8-12 недель из-за возможности спонтанного выздоровления.
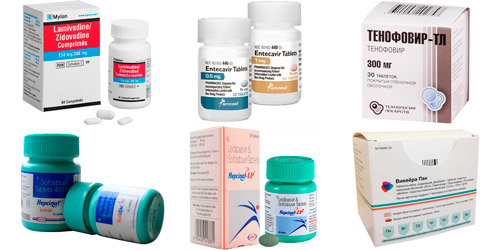
Основные медикаменты:
- аналоги нуклеозидов и нуклеотидов — Ламивудин, Адефовир, Энтекавир, Телбивудин, Тенофовир, Эмтрицитабин, Рибавирин, Софосбувир. Препараты препятствуют размножению вирусов гепатитов В и С, подавляя активность фермента полимеразы, ответственного за синтез вирусных ДНК и РНК;
- пегилированные интерфероны альфа-2а, альфа-2b — активное вещество препятствует синтезу вирусных белков и нарушает сборку вирусной частицы;
- ингибиторы интерферон-резистентного белка NS5A вируса гепатита С — Даклатасвир, Ледипасвир, Омбитасвир. Препараты нарушают процесс сборки и выхода в кровь вируса.
Аналоги нуклеозидов, ингибиторы вирусных белков хорошо переносятся, имеют удобный режим дозирования, однако стойкое противовирусное действие достигается при длительной терапии (до 2 лет). Интерфероны обладают высокой эффективностью без развития устойчивости к препарату, однако обладают побочными эффектами.
Препараты интерферона не назначают при наличии у пациента противопоказаний: депрессивное расстройство, аутоиммунный гепатит, перенесенные операции по трансплантации почки, сердца и легких, гипертиреоз, беременность, кормление грудью, злокачественные новообразования, тяжелые заболевания сердца, легких, неконтролируемый сахарный диабет.
Поддерживающая терапия
Лечебные мероприятия направлены на снижение клинических проявлений, нормализацию биохимических показателей крови, ликвидацию застоя желчи, улучшение обмена веществ и ускорение восстановительных процессов печени.
При тяжелых формах с интоксикацией и осложнениями пациент должен соблюдать строгий постельный режим. При легких и средних формах можно вставать, выходить из палаты, сидеть.
Патогенетическая и симптоматическая терапия включает:
- дезинтоксикационные мероприятия — при легкой степени тяжести показан прием 2-3 литров жидкости внутрь, средние и тяжелые формы требуют внутривенного введения физиологического раствора, глюкозы, декстрозы, плазмы крови;
- энтеросорбенты — Энтеродез, Смекта, Энтеросгель, Полисорб, активированный уголь;
- ферментные препараты — ингибиторы протеаз плазмы крови, тканей и клеток (Контрикал, Гордокс);
- слабительные средства для ежедневного опорожнения кишечника — Лактулоза;
- спазмолитики — Но-шпа, Папаверина гидрохлорид;
- гепатопротекторы в период выздоровления — Фосфоглив, Гептрал, Эссенциале, Карсил, экстракт листьев артишока;
- жирорастворимые витамины А, Е;
- желчегонные лекарства с урсодезоксихолевой кислотой — Урсофальк, Урсосан, Урсолив;
- антигистаминные препараты при мучительном кожном зуде;
- нестероидные противовоспалительные средства при суставных болях — Нимесулид, Кеторолак.
Пациенты с острой печеночной недостаточностью переводятся в отделение интенсивной терапии. Неотложные мероприятия включают обеспечение дыхательной функции, катетеризацию подключичной вены, мочевого пузыря, установку назогастрального зонда для промывания желудка и остановки кровотечений, устранение психомоторного возбуждения, парентеральное питание.
Диета
Снижение функции печени и напряжение пищеварительной системы при вирусном поражении требуют корректировки рациона пациента. В период разгара заболевания назначают диету с температурным и механическим щажением (стол №5а по Певзнеру). Во время выздоровления и ремиссии переходят на стандартную диету, показанную здоровым людям (стол №5).
| Критерии | Подробная характеристика |
| Суточное количество потребляемых нутриентов | Белки — 85-90 г (из них животные — 40-45 г), жиры — 70-70 г (из них растительные — 25-30 г), углеводы — 300-330 г, калорийность рациона — 2200-2400 ккал |
| Исключить | Острые, копченые, пряные блюда, приправы, мясные и рыбные бульоны, сало, грибы, жирное мясо, птица и рыба, сдобное тесто, сладости, продукты с эфирными маслами (редис, редька, репа, лук, чеснок, хрен, щавель), алкоголь в любом виде |
| Ограничить | Поваренная соль (до 8 г/день) |
| Рекомендуется | Овощные и молочные супы с крупами, нежирное мясо (говядина, курица, индейка), рыба (треска, судак, хек), протертая морковь, капуста, свекла, тыква, кабачки, картофель, фрукты и ягоды (яблоки, груши, вишня, слива, арбуз, виноград, малина, смородина, клубника), компоты, кисели, соки, отвары шиповника, молочные продукты, неострый сыр, варенье, мед, джем, несдобное печенье, сливочное и растительное масло, яйца (не более 1 в день), белковый омлет, пшеничный и ржаной хлеб, некрепкий чай, кофе |
| Способ приготовления | Отварные блюда, паровые котлеты, тефтели, протертые овощи |
| Температура блюд | От 15 до 60-65 °С |
| Режим питания | Прием пищи в одно и то же время суток, 5-6 раз в день |
В период выздоровления, ремиссии, рекомендуется придерживаться принципов щадящего питания. Запрещенные блюда можно принимать в небольших количествах, контролируя реакцию организма. Введение в рацион щелочных негазированных минеральных вод (Боржоми, Ессентуки №4, 17) уменьшает застойные и воспалительные процессы в печени и ускоряет восстановление. Воду принимают в теплом виде 0,5-1 стакан в день за час до еды.
Осложнения
Благоприятный исход заболевания — выздоровление в результате мобилизации защитных сил организма и терапии. Острые формы в большинстве случаев полностью излечиваются. Последствием энтеральных гепатитов может стать остаточный фиброз печени, дискинезия и воспаление желчных путей.
Острые парентеральные гепатиты, протекающие в тяжелой форме, могут перейти в острую печеночную недостаточность. На фоне симптомов интоксикации, болей в животе, лихорадки развивается энцефалопатия (психические и неврологические нарушения, возникающие вследствие отравления мозга продуктами распада печени). Конечная стадия печеночной недостаточности — кома.
Хронические формы инфекции опасны переходом в бессимптомное вирусоносительство. Больной выглядит здоровым, но представляет опасность для окружающих.
При длительном течении и слабой эффективности терапии развивается цирроз печени, сопровождающийся кровотечениями, повышенным давлением в венах брюшной полости, асцитом (скоплением жидкости в брюшной полости), нарушением пищеварения. Смерть наступает в результате кровотечения из расширенных вен пищевода, острой печеночной недостаточности.
У 5% больных хроническими вирусными гепатитами через 15-20 лет после инфицирования развивается рак печени — гепатоцеллюлярная карцинома. Клинические проявления могут маскироваться под обострение или цирроз. Для подтверждения диагноза следует выполнить лабораторный анализ крови, УЗИ, КТ или МРТ, биопсию.
Профилактика
Комплексный подход к профилактике позволяет замедлить распространение инфекции и снизить риск заражения. Мероприятия разделены на 3 группы: направленные на источник инфекции, механизм передачи и восприимчивый организм.
Источником инфекции вирусных гепатитов является заболевший человек. Диагностику, лечение, изоляцию и допуск в коллектив осуществляют врачи инфекционных отделений. Заметив симптомы заболеваний, пациенту необходимо обратиться за медицинской помощью, не подвергая опасности близких и окружающих.
Решающее значение в профилактике гепатитов имеют мероприятия, направленные на разрыв механизма передачи инфекции:
- выбор качественной питьевой воды, соблюдение правил личной гигиены, отказ от употребления сырых продуктов во время путешествия в регионы, неблагополучные по энтеральным вирусным гепатитам;
- использование презерватива при каждом половом акте;
- не допускать инъекций многоразовыми иглами;
- не пользоваться услугами салонов татуировки, парикмахерских, не соблюдающих санитарные нормы;
- иметь индивидуально полотенца, маникюрные ножницы, бритвы, расчески, зубные щетки, мочалки;
- плановая и экстренная вакцинопрофилактика.
В лечебных организациях существует система инфекционного контроля, не допускающая инфицирования медицинского персонала и пациентов. Донорская кровь проверяется на этапе забора материала и перед использованием. Медицинские манипуляции выполняются одноразовыми шприцами, иглами. Соблюдение технологии дезинфекции и стерилизации хирургических и стоматологических инструментов обеспечивает полное уничтожение вирусных частиц.
Вакцинация
Мощный инструмент профилактики вирусных гепатитов — создание приобретенного иммунитета путем введения вакцины, содержащей антигены вирусов. Разработаны вакцины против гепатитов А и В.
Прививки против гепатита А не включены в национальный календарь и проводятся по показаниям:
- путешественникам, выезжающим в районы, где регистрируются вспышки заболевания;
- военнослужащим;
- людям, страдающим гемофилией, болезнями печени;
- медицинскому персоналу инфекционных, гастроэнтерологических, педиатрических отделений;
- работникам общественного питания, канализационных и водоочистительных организаций;
- в группах риска — наркоманам, гомосексуалистам, работникам секс-индустрии.
Вакцина вводится внутримышечно с 12-месячного возраста. Двукратное введение вакцины с интервалом от 6 до 12 месяцев обеспечивает необходимую защитную концентрацию антител на протяжении 25 лет.
Согласно стратегии ВОЗ, с 2005 года проводится обязательная вакцинация новорожденных против гепатита В в первые 12 часов жизни. На третьем и шестом месяце ребенку вводят еще две дозы вакцины. Трехкратная вакцинация на первом году жизни обеспечивает иммунную защиту от инфекции на 15-20 лет.
Людей, родившихся до 2005 года, вакцинируют тремя дозами с интервалами в 1 и 5 месяцев. Повторная вакцинация рекомендована медицинским работникам и пациентам отделений гемодиализа, получающим переливание крови, при иммунодефиците.
Если произошел контакт с кровью больного, экстренная вакцинация против гепатита В предотвращает заболевание в 75% случаев. Первая доза из четырех должна быть введена в течение суток вместе со специфическим иммуноглобулином.
Это интересно! Есть ли вакцины против гепатита С
С момента открытия вируса в 1989 году ученые предпринимают попытки разработать вакцину. Предположительные эффекты новой вакцины — предотвращение заболевания и перехода в хроническую форму, усиление иммунного ответа, нейтрализующего вирус.
Препятствия на пути создания вакцины против гепатита С:
- отсутствие технологии размножения вируса в лабораторных условиях;
- высокая генетическая изменчивость белков оболочки вируса не позволяет создать универсальную вакцину для всех генотипов;
- белки вируса могут проникать в клетки иммунной системы и тормозить нормальный иммунный ответ, вызывая аутоиммунные реакции или злокачественный рост клеток;
- гепатит С поражает только человека и шимпанзе, что затрудняет испытание новых вакцин на мелких лабораторных животных.
Подходы к разработке вакцин основаны на стимуляции выработки антител при введении белков оболочки вируса и активации цитотоксического иммунного ответа на вирусный геном или синтетические фрагменты вирусных белков. Вакцины против гепатита С находятся в стадии разработки и клинических испытаний.
Выводы
Опасность вирусных гепатитов зависит от вида возбудителя и его особенностей взаимодействия с организмом человека. Энтеральные гепатиты распространяются фекально-оральным путем и вызывают острую форму заболевания, которая заканчивается выздоровлением. Исключение — высокая летальность беременных, заразившихся гепатитом Е.
Парентеральные гепатиты имеют тенденцию затяжному хроническому течению с высокой вероятностью развития осложнений. Заразиться можно во время незащищенного полового акта с больным человеком или носителем, от матери во время родов, при контакте с зараженной кровью.
Несвоевременная диагностика и лечение хронических вирусных гепатитов приводит к циррозу печени — подробнее о заболевании, первых симптомах и лечении читайте в статье здесь.
Наиболее эффективный способ профилактики — вакцинация. Существующие вакцины способны защитить человека от гепатита А и В. Вакцины против остальных вирусных гепатитов находятся в стадии разработки. Действия, направленные на разрыв механизма передачи инфекции, надежно защищают от заражения любым типом вируса.