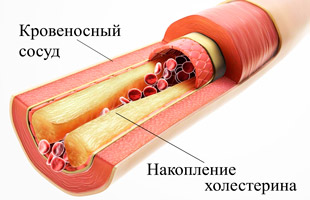
Организм не может нормально функционировать без холестерина, однако при избыточном его количестве развиваются заболевания. Повышенное содержание вещества в крови называют гиперхолестеринемией, в долгосрочной перспективе она приводит к атеросклерозу.
Холестерин ошибочно считают жиром. На самом деле это спирт, название которого холестерол. Свойства триглицеридов он принимает после связи с особыми веществами, липопротеидами, после чего может проникать в ткани и накапливаться в них или переноситься в печень для последующей переработки.
- Подробнее о холестерине
- Плохой и хороший
- Роль в организме
- Механизм развития гиперхолестеринемии
- Зачем знать уровень холестерина
- Возрастные нормы в крови
- Женщины
- Мужчины
- Причины повышения холестерина
- Это интересно!
- Почему повышается во время беременности
- Как проявляется гиперхолестеринемия
- Что делать
- Как лечить «плохой» холестерин
- Медикаментозная терапия
- Народные средства
- Антихолестериновая диета
- Что готовить
- Часто задаваемые вопросы
- Выводы
Подробнее о холестерине
С проблемой гиперхолестеринемии сталкивается более половины населения РФ, США, Канады. В большинстве своем люди не знают, что у них есть нарушения здоровья и серьезный риск сердечно-сосудистых заболеваний, а отклонения обнаруживаются случайно, чаще в зрелом возрасте. Распространенность нарушений врачи связывают с неправильным образом жизни современного населения, который ведет к множественным сбоям в организме, в частности, к изменению обмена веществ.
75‒80% холестерина, который есть в организме, синтезируется печенью (700‒1000 мг). Оставшиеся 20‒25% поступают в него извне (300‒500 мг) с насыщенной животными жирами пищей. Внешне холестерин — это жидкость, способная растворяться в жирах. В замороженном виде он кристаллизуется и напоминает соль. В норме вещество оптимально расходуется:
- 50 мг идет на синтез желчных кислот;
- 500 мг выводится вместе с калом;
- 100 мг выходит в составе кожного сала;
- 40 мг используется для выработки гормонов и витамина D3;
- 1‒2 мг может теряться с мочой;
- 100‒200 мг находятся в составе грудного молока (у кормящих мам);
- оставшееся количество потребляется органами и тканями.
В переводе с греческого холестерин — это «твердая желчь». В наибольшем количестве он выходит в составе пищеварительного секрета печени. Синтезированное железой вещество, а также остаточные его количества, которые не израсходовались в клетках, идут на синтез липопротеидов. Эти соединения выступают его главными переносчиками, то есть, в крови холестерин находится в связанном виде.
Плохой и хороший
Условное подразделение вещества на два типа используется при объяснении механизма развития атеросклероза. На самом деле его качества определяют липопротеиды, с которыми холестерин связывается.
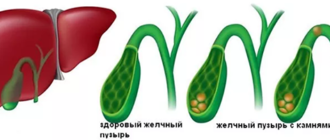
Если жирный спирт находится в составе ЛПНП (липопротеидов низкой плотности), это значит, что направляется он к клеткам организма. Переносчика распознают специальные рецепторы, к которым липопротеиды присоединяются. За счет образовавшейся связи происходит эндоцитоз — захват клеткой холестерина и жирный спирт достигает цели своего назначения. Избыточное его количество нейтрализует другой вид липопротеидов — высокой плотности (ЛПВП). Они этерифицируют свободную форму, траспортируют ее в печень, где вещество используется для выработки желчных кислот.
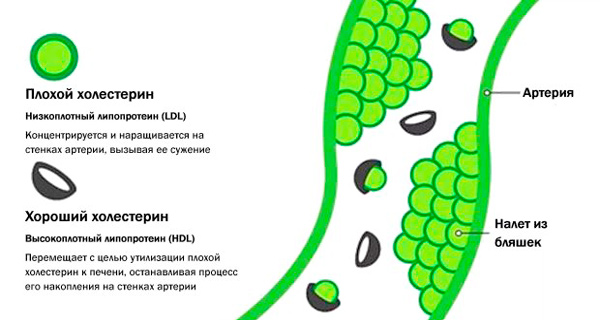
ЛПНП разносятся с током крови по всему организму. Их опасность заключается в возможности присоединения к сосудистой стенке. Постепенно липопротеиды наслаиваются друг на друга, образуя бляшку. Она может увеличиваться до внушительных размеров, перекрывать кровоток, провоцировать образование тромбов. Именно поэтому ЛПНП считаются плохим холестерином. ЛПВП не дают лишним жирам свободно мигрировать, потому считаются хорошими.
Роль в организме
Открытие холестерина, как главного виновника смертельных сердечно-сосудистых патологий, дало сообществу почву считать его истинным злом и радикально искоренять все богатые им виды пищи из рациона. Однако страшен он только тогда, когда организм не может его правильно и полноценно использовать. На самом деле, холестерин важен и нужен для работы многих органов и систем. Он задействован при:
- синтезе желчных кислот и процессе пищеварения;
- выработке половых гормонов и регуляции репродуктивной функции;
- активности надпочечников;
- синтезе витамина D3 и защите организма от вредного излучения;
- всасывании жирорастворимых витаминов;
- регуляции кристаллизации углерода;
- построении нервных волокон и сохранении их свойств;
- синтезе и стабилизации клеточных мембран;
- защите тканей от агрессивных воздействий извне;
- поддержании целостности эритроцитов перед лицом гемолитических ядов;
- активации серотониновых рецепторов.
Научно доказано, чтобы покрыть все потребности организма, достаточно эндогенного холестерина (синтезируемого им самим).
Механизм развития гиперхолестеринемии
Избыточное количество холестерина формируется при нарушении его обмена, как результат:
- дисбаланcа между количеством вырабатываемого и поступающего с пищей вещества;
- недостаточного потребления клетками;
- дефицита липопротеидов, способных к утилизации;
- сбоя именно в транспортировке и трансформации в желчные кислоты.
Распознать изменения обмена можно при отклонении показателей жирного спирта в плазме крови, что обозначается лабораторным термином гиперхолестеринемия. Состояние может быть первичным (вызванным генетическими аномалиями или алиментарными нарушениями) и вторичным (развиваться на фоне других заболеваний).
Генетически обусловленная гиперхолестеринемия встречается не так уж редко. Если ребенок наследует дефектный ген от обоих родителей, ее называют гомозиготной, если только от одного — гетерозиготной. Первый вариант встречается у 1 человека на миллион. Расстройство летальное, от него умирают еще до 20-летнего возраста, поскольку организм фактически не имеет способности усваивать холестерин. Причиной смерти выступает отложения холестерина в артериях и тканях внутренних органов, тяжелые функциональные расстройства.
При гетерозиготной гиперхолестеринемии нарушается процесс синтеза чувствительных к веществу рецепторов, которые находятся на поверхности клеточных мембран и служат местом прикрепления липопротеидов. В данном случае холестерин усваивается неполноценно. Возможно раннее развитие ожирения, атеросклероза и другие нарушения в организме. При наследственной гиперхолестеринемии уровень холестерина повышается именно за счет ЛПНП.
Вторичную форму нарушений холестеринового обмена провоцируют эндокринные патологии (гипотиреоз, сахарный диабет), метаболические расстройства (подагра), заболевания почек (нефротический синдром).
Зачем знать уровень холестерина
Врачи советуют сдавать анализ на холестерин лицам, достигшим 30 лет, 1 раз в 5 лет. После 50 тест следует повторять каждые 2 года. После 60 желательно проходить его ежегодно в рамках профилактического обследования. Необходимость контроля уровня жирного спирта объясняют его непосредственной связью с серьезными сердечно-сосудистыми заболеваниями. Частота выявления атеросклероза неуклонно растет с каждым годом. Больных больше всего в экономически развитых странах.
Нарушения липидного обмена в организме лежат в основе заболеваний сердца и сосудов, набора избыточного веса, развития сахарного диабета и других патологий. Повышенный уровень холестерина ведет к снижению степени насыщенности крови кислородом, повышению ее вязкости, формированию бляшек и тромбов в крупных и мелких сосудах. Как результат, развивается ишемия внутренних органов, а следом функциональные и трофические нарушения.
Холестериновые бляшки чаще формируются в сосудах брюшной полости и грудного отдела, питающие сердце, легкие, почки, печень. Возможны серьезные нарушения периферического кровообращения, в таком случае страдают сосуды верхних и нижних конечностей, могут появляться трофические язвы, области некроза, вплоть до гангрены. При расстройствах обмена холестерина замедляется мозговое кровообращение, что чревато отеком тканей, инсультом.
Холестерин не зря называют ласковым и тихим убийцей. Проявления возникают при сужении просвета сосудов на 50% более. До этого гиперхолестеринемия может протекать бессимптомно. Известно, что 89% больных атеросклерозом людей умирают внезапно, во сне.
Возрастные нормы в крови
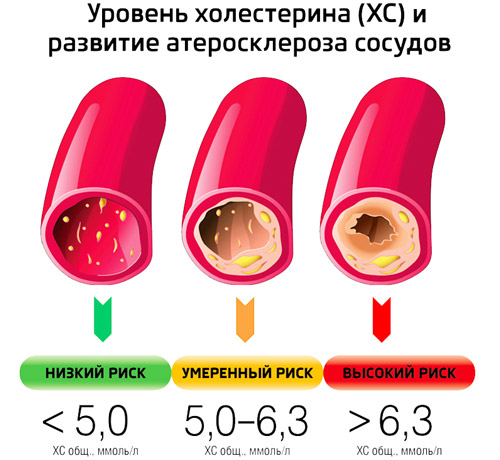
Анализ на холестерин называют липидограммой или липидным профилем. В рамках исследования измеряют общий уровень холестерина в крови, а также доли различных фракций жиров: ЛПНП, ЛПВП, триглицеридов. Оценивая сведения анализа в комплексе, можно сделать выводы об общем состоянии липидного обмена у пациента, наличии у него атеросклероза, риске сердечно-сосудистых патологий, формирования бляшек и тромбов. Расценивать результаты теста можно следующим образом:
- Общий холестерин. Оптимальное значение менее 5,2 ммоль/л, максимально допустимое 6,2 ммоль/л, концентрации, превышающие этот уровень, считаются высокими.
- «Плохая» фракция (ЛПНП). Норма для людей с высоким риском сердечно-сосудистых заболеваний составляет до 1,8 ммоль/л, для предрасположенных пациентов до 2,6 ммоль/л. Для здоровых людей оптимален промежуток 2,6‒3,3 ммоль/л, 4,1 ммоль/д — максимально допустимый предел. Превышение данного уровня означает нарушения в организме. Показатель более 4,9 ммоль/л считается слишком высоким и означает патологию.
- «Хорошая» фракция (ЛПВП). Для женщин и мужчин оптимален уровень более 1,6 ммоль/л. Допустимые пределы для мужчин 1,0‒1,3 ммоль/л, для женщин 1,3‒1,5 ммоль/л. Плохим считается уровень менее 1,0 ммоль/л для представителей сильного пола и менее 1,3 ммоль/л — для слабого.
- Триглицериды. Предпочтительна концентрация в крови менее 1,7 ммоль/л, максимально допустимая 1,7‒2,2 ммоль/л, значения 2,3‒5,6 ммоль/л считаются высокими, а более 5,6 ммоль/л — очень высокими.
Женщины
У женщин атеросклероз и нарушения холестеринового обмена встречаются реже, чем у мужчин, что связано со способностью гормонов эстрогенов оказывать на него положительное влияние. До менопаузы у большинства представительниц прекрасного пола наблюдаются стабильные концентрации холестерина, которые возрастают после наступления климакса.
При проведении анализа на липиды у женщин нужно учитывать, что в холодное время года для них характерно повышение концентрации на 2‒4%, в первой половине цикла возможно увеличение показателя до 10%, а при беременности — на 12‒15%, что не связано с заболеваниями. Сниженный уровень наблюдается у пациенток со стенокардией, артериальной гипертензией. Резкое снижение количества липидов в крови может быть связано с развитием серьезных патологий.
В статье по ссылке здесь читайте о причинах повышения холестерина у женщина и способах его снижения.
| Категория пациенток, лет | Общий, ммоль/л | ЛПНП, ммоль/л | ЛПВП, ммоль/л |
| До 5 | 2,9‒5,18 | 1,76‒3,63 | 0,93‒1,89 |
| 5‒10 | 2,26‒5,30 | ||
| 10‒15 | 3,21‒5,20 | 1,76‒3,52 | 0,96‒1,81 |
| 15‒20 | 3,08‒5,18 | 1,53‒3.55 | 0,91‒1,91 |
| 20‒25 | 3,16‒5,59 | 1,48‒4,12 | 0,85‒2,04 |
| 25‒30 | 3,32‒5,75 | 1,84‒4,26 | 0,96‒2,15 |
| 30‒35 | 3,37‒5,96 | 1,81‒4,04 | 0,93‒1,99 |
| 35‒40 | 3,63‒6,27 | 1,94‒4,45 | 0,88‒2,12 |
| 40‒45 | 3,81‒6,53 | 1,92‒4,51 | 0,88‒2,28 |
| 45‒50 | 3,94‒6,87 | 2,05‒4,32 | 0,88‒2,25 |
| 50‒55 | 4,20‒7,38 | 2,28‒5,21 | 0,96‒2,38 |
| 55‒60 | 4,45‒7,77 | 2,31‒5,44 | 0,96‒2,35 |
| 60‒65 | 4,45‒7,69 | 2,59‒5,80 | 0,98‒2,38 |
| 65‒70 | 4,43‒7,85 | 2,38‒5,72 | 0,91‒2,48 |
| старше 70 | 4,48‒7,25 | 2,49‒5,34 | 0,85‒2,38 |
Мужчины
У представителей сильной половины человечества несколько повышены референтные значения, по сравнению с женскими. Это связано с особенностями их метаболизма, а также большей его потребностью в липидах, нюансами влияния гормона тестостерона. До 50 лет концентрации липидов постепенно растут. У пожилых мужчин они должны снижаться. Если этого не происходит, повышается риск развития атеросклероза.
Таблица — Нормы показателей липидограммы для мужчин различного возраста
| Категория пациентов, лет | Общий, ммоль/л | ЛПНП, ммоль/л | ЛПВП, ммоль/л |
| До 5 | 2,95‒5,25 | 1,63‒3,84 | 0,98‒1,94 |
| 5‒10 | 3,13‒5,25 | ||
| 10‒15 | 3,08‒5,23 | 1,66‒3,34 | 0,96‒1,91 |
| 15‒20 | 2,91‒5,10 | 1,61‒3,37 | 0,78‒1,63 |
| 20‒25 | 3,16‒5,59 | 1,71‒3,81 | 0,78‒1,63 |
| 25‒30 | 3,44‒6,32 | 1,81‒4,27 | 0,80‒1,63 |
| 30‒35 | 3,57‒6,58 | 2,02‒4,79 | 0,72‒1,63 |
| 35‒40 | 3,63‒6,99 | 1,94‒4,45 | 0,88‒2,12 |
| 40‒45 | 3,91‒6,94 | 2,25‒4,82 | 0,70‒1,73 |
| 45‒50 | 4,09‒7,15 | 2,51‒5,23 | 0,78‒1,66 |
| 50‒55 | 4,09‒7,17 | 2,31‒5,10 | 0,72‒1,63 |
| 55‒60 | 4,04‒7,15 | 2,28‒5,26 | 0,72‒1,84 |
| 60‒65 | 4,12‒7,15 | 2,15‒5,44 | 0,78‒1,918 |
| 65‒70 | 4,09‒7,10 | 2,49‒5,34 | 0,78‒1,94 |
| старше 70 | 3,73‒6,86 | 2,49‒5,34 | 0,85‒1,94 |
Причины повышения холестерина
Относительно провокаторов развития гиперхолестеринемии в медицинском мире нет единого мнения. Ученые и врачи до сих пор не разобрались, что первично — повышенный холестерин или артериальная гипертензия. С одной стороны, сужение просвета сосудов и повышения вязкости крови автоматически создает нагрузку на сердце и провоцирует повышение давления. С другой стороны, развитие артериальной гипертензии ведет к повреждению сосудистых стенок и запускает процесс формирования бляшек, поскольку ЛПНП присоединяются чаще к тем местам, где есть воспалительные изменения. Артериальную гипертензию и атеросклероз считают взаимно связанными и предрасполагающими патологиями.
Известно точно, что провокатором гиперхолестеринемии являются нарушения обмена липидов в организме. Их вызывают:
- продолжительное неправильное питание (преимущественно жирной и углеводистой пищей);
- вредные добавки;
- нарушения в работе поджелудочной, печени, органов ЖКТ;
- курение;
- алкоголизм;
- ферментопатии (чаще генетические);
- заболевания щитовидной железы;
- дефицит гормона роста;
- беременность;
- избыточная масса тела (бывает причиной и следствием).
Одним из предрасполагающих к атеросклерозу фактором считается возраст. Чем человек старше, тем хуже обмен веществ, больше хронических заболеваний. К тому же в процессе старения замедляется метаболизм, выработка гормонов, угасают компенсаторные механизмы.
Повышение концентрации холестерина способны вызывать лекарства. Отрицательное влияние на состав крови оказывают все медикаменты, изменяющие обмен веществ и баланс гормонов (глюкокортикостероиды, оральные контрацептивы, гипотензивные средства, диуретики).
Это интересно!
В конце 80-х годов в западном мире была развернута масштабная антихолестериновая компания. Ее спровоцировали открытия ученых о холестерине и масса публикаций о связи этого липидного соединения с атеросклерозом. В США движение против холестерина поддерживалось на государственном уровне, а продукты с пониженным его содержанием быстро стали популярными среди населения. Яйца тогда не пользовались особым спросом, поскольку их считали основным источником вредного для здоровья жира.
Новый виток развития пищевой промышленности поутих после того, как 28 марта 1991 года Бостонский медицинский журнал опубликовал статью с «взрывным» названием: «Нормальный уровень холестерина у мужчины 88 лет, который съедает 25 яиц в сутки». Статью написал авторитетный ученый гастроэнтеролог, профессор Фред Керн.
Толчком для публикации стали полученные им сведения о жизни одного пожилого мужчины в доме престарелых, которому медицинские сестры ежедневно покупали 25‒30 куриных яиц.

Заинтересовавшись случаем, профессор наблюдал за старичком на протяжении нескольких месяцев и даже привлек добровольцев (11 человек от 30 до 60 лет), желающих на себе испытать яичную диету. Однако они согласились употреблять не более 5 яиц за сутки на протяжении 18 дней. Задачей профессора было оценить состояние здоровья мужчины, выяснить уровень холестерина в его крови, пронаблюдать за изменениями показателя и сравнить с результатами добровольцев. Кроме того, ученый задался целью изучить метаболизм липопротеидов на примере старичка. Результаты профессор изложил в своей статье. Краткая ее суть изложена ниже:
- Мужчина употреблял много яиц ежедневно последние 15 лет (так сказал его врач) и даже дольше (по словам знакомых и друзей).
- В свои 88 лет при росте 187 см пожилой человек имел хорошие внешние и физические данные, а по результатам обследования нарушений работы основных органов не было, как и повреждений сосудов.
- Главный участник исследования употреблял 1900 ккал и 6250 мг холестерина за сутки, параллельно другой еде, что в 6 раз превышает рекомендованные нормы.
- Исходя из данных его медицинской карты, уровень холестерина до встречи с профессором был нормальным, аналогичные результаты были получены при наблюдении.
- На протяжении исследования ни у самого старичка, ни у добровольцев не было зарегистрировано превышение нормы показателей липидов.
- При добавлении меченного радиоизотопами холестерина в пищу пожилого мужчины было выяснено, что 50% вещества проходит через кишечник транзитом, основная масса всосавшегося липида расходуется на синтез желчных кислот.
- Ученые пришли к выводу, что употребление большого количества холестерина в составе натурального продукта снизило его синтез в печени на 20%.
Вывод экспертов, которые проводили исследование — холестерин поступает в кровь из кишечника стабильно, скорость больше зависит от генетики и не изменяется под действием диеты. Вещество подвергается множественным и сложным превращениям и преобразуется в липопротеидные частицы, которые затем используются для синтеза. Избыток липопротеидов в рационе замедляет выработку ЛПНП печенью, что предупреждает их избыток.
По другим сведениям, полное отсутствие холестерина и других липидов в еде оказывает обратный эффект — заставляет печень вырабатывать жиры с большой скоростью. Обследование узников концлагерей (очень худых) подтверждает это утверждение. Несмотря на то что в их рационе полностью отсутствовал холестерин, у преимущественного количества наблюдались высокие концентрации ЛПНП в крови.
Упомянутые выше данные не следует считать призывом питаться одними лишь яйцами или прекратить контролировать количество жиров в продуктах. При наличии метаболических нарушений подобные эксперименты чреваты пагубными последствиями. Питание должно быть сбалансированным, поскольку это залог нормального обмена веществ.
Почему повышается во время беременности
В период вынашивания ребенка женский организм претерпевает множественные изменения, начиная с самых ранних сроков. Гормональная перестройка изменяет метаболические процессы на всех уровнях, поэтому наблюдается задержка жидкости, прибавка веса и другие «побочные эффекты».
Начиная со 2 триместра возможно значительное повышение концентрации холестерина. Для будущих мам допускается интервал 3,2‒14 ммоль/л. Врачи утверждают, что это связано с изменениями работы печени и обменных процессов. Умеренное повышение концентрации холестерина не связано с риском сердечно-сосудистых заболеваний. Однако при достижении показателя 12 ммоль/л женщине рекомендуют скорректировать питание, чтобы не создавать избыточную нагрузку на печень и другие внутренние органы.
Как правило, показатели вещества стабилизируются уже через 1‒2 месяца после появления малыша на свет. Несмотря на то что повышенные показатели считаются вариантом нормы, игнорировать изменения нельзя. Врачи рекомендуют повторно сдать анализ спустя несколько недель после родов. Уровень холестерина должен быть в пределах нормы или наблюдаться тенденция к его снижению.
Как проявляется гиперхолестеринемия
Специфических симптомов для высокого уровня холестерина нет. Отклонения могут долго прогрессировать без изменения самочувствия больного. Признаки появляются спустя некоторое время, чаще на стадии формирования бляшек. Симптоматика зависит от того их локализации и степени нарушения кровообращения:
- поражения сосудов грудного отдела могут проявляться одышкой, болями в загрудинном пространстве, нарушениями сердечного ритма (стенокардия, ИБС, сердечная недостаточность);
- закупорка брюшных вен и артерий проявляется нарушениями пищеварения, дискомфортом различной локализации, почечной недостаточностью;
- нарушения периферического кровообращения дают о себе знать изменением чувствительности конечностей, ощущением «мурашек» на коже, суставными и мышечными болями, отеками, образованием трофических язв;
- недостаточное кровоснабжение головного мозга сопровождается частым головокружением и болями, ухудшением памяти, нарушениями концентрации внимания, в тяжелых случаях речевыми расстройствами.
При продолжительном повышении уровня холестерина возможно формирование ксантом и ксантелазм (светлых уплотнений под кожей век, конечностей). По сути, это жировые отложения. У пожилых людей симптомом гиперхолестеринемии можно считать образование на роговице отложений желтоватого цвета (симптом встречается редко).
Что делать
Если человек плохо себя чувствует, страдает от одного или нескольких перечисленных выше симптомов, относится к группе повышенного риска (курит, неправильно питается, имеет сердечно-сосудистые заболевания), нужно обратиться в лабораторию и сдать липидограмму. Результаты не стоит интерпретировать самостоятельно, если есть отклонения от нормы, нужно обращаться к врачу.
Когда определенных жалоб на здоровье нет, рекомендована консультация терапевта. Также с повышенным холестерином можно обратиться к кардиологу, флебологу, сосудистому хирургу. При необходимости врач перенаправит пациента к нужному специалисту.
Как лечить «плохой» холестерин
Для коррекции гиперхолестеринемии потребуется пройти обследование, ведь нужно узнать причины нарушений, выявить заболевания, которые могли спровоцировать сбои холестеринового обмена. Только после диагностики можно приступать к лечению. Не зная всех обстоятельств появления нарушений в организме, предпринимать какие-либо меры нельзя.
Комплексный подход включает соблюдение диеты, а при недостаточной ее эффективности применение гиполипидемических средств. Могут быть назначены лекарства для лечения провоцирующего заболевания. Если холестерин повысился из-за приема препаратов, их нужно отменить, заменить более безопасными средствами либо скорректировать дозу, что также должен контролировать специалист.
В статье «Плохой холестерин защищает от инсульта» можно узнать о последних интересных исследованиях по поводу холестерина.
Медикаментозная терапия
Разработка гиполипидемических препаратов из группы статинов сначала считалась настоящим прорывом в медицине. Их стали назначать массово, рекомендовать всем пациентам с сердечно-сосудистыми заболеваниями. Однако было обнаружено, что средства оказывают много побочных действий, провоцируют мышечные боли и атрофию мускулатуры, снижают иммунитет, ухудшают память, иногда провоцируют агрессивное поведение. Было выявлено, что они способны вызывать нарушения эмбрионального развития при применении во время беременности.
Статины блокируют работу ферментов, необходимых для синтеза липопротеидов, однако эти ферменты задействованы и при других физиологических процессах, отсюда много нежелательных эффектов. Учитывая все эти трудности, подход к назначению гиполипидемических средств был пересмотрен. Их прописывают лицам из группы повышенного риска сердечно-сосудистых патологий, для остальных же пациентов предпочтительна коррекция уровня холестерина с помощью диетического питания и изменения образа жизни. Гиполипидемические медикаменты назначают при неэффективности этих мер.
| Группа | Названия | Механизм действия |
| Статины | Аторвастатин Розувастатин Ловастатин Симвастатин | Ингибируют ферменты синтеза ЛПНП в печени |
| Фибраты | Ципрофибрат Клофибрат Фенофибрат Безафибрат | Снижают концентрации органических липидов |
| Витамины | Никотиновая кислота (Ниацин) Группа В | Регулирует соотношение ЛПНП и ЛПВП, нормализуя процесс утилизации холестерина. Витамины группы В оптимизируют метаболические процессы |
| Секвестранты желчных кислот | Холестирамин Колестипол | Образуют с холестерином и желчными кислотами невсасываемые комплексы, снижая их абсорбцию |
| Селективные ингибиторы абсорбции холестерина | Эзетимиб Эзестрол | Предотвращают всасывание холестерина и некоторых растительных стерольных соединений |
Народные средства
Нетрадиционные способы снижения холестерина пользуются огромной популярностью. Существует немало фитотерапевтических рецептов, в народе часто рекомендуют употреблять отдельные продукты с целью лечения. Большинство методов направлены на нормализацию обменных процессов, регуляцию работы печени. Некоторым растениям (например, чесноку) приписывают способность очищать сосуды от холестериновых бляшек.
На самом деле способности растений и трав намного уже, однако в комплексе с диетой фитотерапия может быть весьма эффективной. Для профилактики аллергических реакций, усугубления нарушений при отсутствии медикаментозной терапии, перед применением народных способов лечения следует проконсультироваться с врачом.
Таблица — Народные способы лечения гиперхолестеринемии
| Что применять | Как приготовить | Как употреблять |
| Лимон и чеснок | 2 фрукта и головку чеснока пропустить через мясорубку, залить 0,5 л воды, поставить в холодильник на 3 дня | Принимать по ¼ стакана 3 р/д месяц |
| Липовый цвет | Высушенные цветки измельчить в кофемолке до однородного порошка | По чайной ложке за полчаса до завтрака |
| Семена льна и укропа | Сырье смешать по половине стакана, запарить 0,5 л воды, после остывания процедить | По столовой ложке 3 р/д до еды |
| Прополис | 50 г сырья измельчить в порошок, залить 0,5 л водки, настоять 2 недели | Пить по 7 капель 3 р/д до еды, 3 месяца подряд |
| Шиповник и боярышник | Плоды растений смешивают, измельчают, 150 г заливают 300 мл спирта, настаивают 2 недели | По десертной ложке вечером перед сном |
| Гречневая мука | 100 г сырью смешивают со стаканом теплой воды, на медленном огне доводят до кипения, употребляют после остывания | Всю массу принять за день, разделив на равные порции |
| Люцерна | Используют сухие семена | Употребляют 1 чайную ложку утром натощак, запивая водой, еще 1 ложку добавляют в салат или в кашу |
| Овес | 1 стакан сырья заливают литром кипятка, уваривают на медленном огне, пока останется половина | По ½ стакана 3 р/д перед едой, можно добавить мед |
При повышенном холестерине также можно пить чай из толокнянки, имбиря, земляники, корней одуванчика, календулы, кровохлебки, золототысячника, зверобоя. Полезным будет употребление свежевыжатых овощных соков (огурца, свеклы, тыквы, стеблей сельдерея, моркови, капусты) и фруктовых (апельсина, яблока, ягод). Нужно употреблять их регулярно, по 150 мл 2 раза за сутки. Свекольный и ягодный соки нужно обязательно разводить водой.
Антихолестериновая диета
При повышенном холестерине или атеросклерозе следует придерживаться диеты Певзнера, а именно — стола 10с. Это сбалансированный план питания с пониженным содержанием жиров животного происхождения и повышенным — липотропных веществ (метионина, лецитина, холина).
Задача диеты — нормализация липидного обмена, профилактика поступления в организм большого количества холестерина. Важно обогатить рацион полиненасыщенными жирными кислотами (употреблять растительные масла), а также пищевыми волокнами, витаминами и минералами. Перечень запрещенных и список разрешенных продуктов представлены в таблице ниже.
Таблица — Что можно и нельзя есть при повышенном холестерине
| Категория продуктов | Можно | Нельзя |
| Хлебобулочные и макаронные изделия | Хлеб из муки 2 сорта, пшеничный, ржаной, с отрубями, зерновой Макароны из твердых сортов пшеницы | Сдоба Низкосортные макароны |
| Крупы | Все крупы, сваренные на воде или молоке | Рис ограниченно |
| Мясо и рыба | Индейка, курица, крольчатина, нежирная свинина и говядина, нежирная рыба (окунь, минтай, камбала) | Жирная свинина, говядина, утятина, гусятина Субпродукты Жирная рыба, икра |
| Колбасы и консервы | Все виды | |
| Молочные продукты | Нежирные кисломолочные изделия кефир, йогурт, сметана, творог, сыры | Цельное молоко (для каши разбавлять) Жирные кисломолочные продукты Твердые выдержанные сыры Сливочное масло, сливки |
| Овощи | Все овощи | Щавель, шпинат, бобовые, грибы |
| Фрукты | Все фрукты и ягоды | Виноград |
| Яйца | 1 в сутки всмятку, белковый омлет | Глазунья, сваренные вкрутую |
| Напитки | Цикорий, некрепкие кофе, черный и зеленый чай, отвар шиповника, овощные и фруктовые соки | Крепкий кофе, чай, алкоголь, сладкая газировка |
Рекомендовано употребление любых орехов (грецкий, миндаль, кешью, фисташки, кедровый, арахис) в сыром или сушеном виде с учетом калорийности. Желательно есть только растительные масла холодного отжима (льняное, оливковое, тыквенное, авокадо, кунжутное, кокосовое). В борьбе с высоким холестерином следует обеспечить присутствие в рационе достаточного количества пищевых волокон. Чтобы обогатить меню клетчаткой, рекомендуют употреблять отруби (до 2 столовых ложек в сутки).
В качестве десертов можно есть все фрукты, сухофрукты в ограниченном количестве (кроме цукатов, фиников), до 30 г меда, ягодный кисель, натуральное желе. Кондитерские изделия (печенье, шоколад, пирожные, торты, вафли, конфеты) исключают полностью. Цельное молоко (козье, коровье) употреблять нежелательно. В последнее время рекомендуют заменить их молоком растительным. Субпродукты относятся к запрещенным продуктам, поскольку содержат много жира. Куриная печень, свиные и говяжьи мозги, печень, почки, легкие лучше исключить.
Вопреки распространенному мнению, морепродукты не повышают уровень холестерина, поскольку содержат несущественное количество жира, зато снабжают организм йодом. Рекомендовано употребление морской капусты, кальмаров, креветок, мидий. Икра, печень жирных рыб (трески, например), лосось, сельдь и скумбрия содержат много омега-3 кислот, однако на время диеты они запрещаются. Рыбий жир в виде добавок также нежелателен.
Что готовить
Пациенты с повышенным уровнем холестерина должны питаться 5‒6 раз за день, небольшими порциями. Последний прием пищи должен состояться не позже, чем за 2 часа до сна. При приготовлении еды не следует добавлять соль. Ее на время диеты лучше исключить полностью. По этой же причине запрещается употребление селедки, квашеной капусты, любых маринадов и солений.

Готовить следует путем варки или тушения, на пару, методом запекания без образования корочки. Для первых блюд подходят овощные и крупяные супы без зажарки. Мясные бульоны повышают уровень холестерина, поэтому любые наваристые супы, а также холодец, запрещены.
Каши заправляют растительным маслом. Мясо и рыбу можно отваривать либо запекать куском после отваривания. Все жареные блюда повышают холестерин, особенно если готовятся на сале или другом животном жире. При правильном питании запрещено употребление магазинных соусов (майонеза, кетчупа). Для заправки блюд можно использовать небольшое количество нежирной сметаны, с добавлением горчицы, томатной пасты или специй. Соевый соус нельзя есть из-за содержания вкусовых добавок, большого количества соли и сахара.
В качестве хлеба можно также есть цельнозерновые хлебцы. Жареные семечки, халву и козинаки кушать нельзя. Полезнее будет употреблять сырые тыквенные семечки (о том, как они помогают от глистов, читайте в статье «Тыквенные семечки от глистов»). Примерное меню на день:
- Завтрак. Гречка, куриные котлеты. Салат из огурцов, помидоров, зелени, заправленный тыквенным маслом, хлебец с адыгейским сыром, чай или кофе.
- Перекус. Запеченное яблоко с творогом, орехами, небольшим количеством изюма.
- Обед. Суп овощной, каша пшеничная с куриными тефтелями, салат из свеклы и моркови.
- Перекус. Банан или стакан кефира с отрубями.
- Ужин. Запеченная после отваривания рыба (хек, минтай, окунь), запеченные кабачок, перец, помидор.
Часто задаваемые вопросы
Вопрос: Есть ли смысл принимать гиполипидемические средства пожилому человеку с повышенным холестерином?
Ответ: По результатам множественных исследований среди долгожителей, корреляции между уровнем холестерина и продолжительностью жизни установлено не было. В 1986 году голландские ученые установили, что смертность среди пожилых людей с повышенным и пониженным уровнем вещества в крови от сердечно-сосудистых заболеваний одинакова, а вот от инфекционных и онкопатологий повышена среди лиц с низким уровнем холестерина. Французские ученые доказали, что ЛПНП для людей, у которых нет атеросклероза и сердечно-сосудистых заболеваний, может быть даже полезен. Учитывая множество побочных эффектов гиполипидемических препаратов, назначать их пожилому человеку может быть нецелесообразно. Однако окончательное решение должен принять врач.
Вопрос: Действительно ли при повышенном холестерине хуже работает мозг?
Ответ: Мыслительная деятельность и работа головного мозга ухудшаются, если нарушается микроциркуляция и его ткани страдают от ишемии. В журнале «Neurology» были опубликованы результаты исследований Американской ассоциации неврологов, которые подтвердили, что вне атеросклероза ЛПНП способствуют сохранению интеллектуальных способностей.
Вопрос: Что такое ЛПОНП?
Ответ: Речь идет о липопротеидах очень низкой плотности. Холестерин, поступающий с пищей, переносится посредством хиломикронов (связи других липидов, которые образуются в кишечнике). Печень синтезирует липиды для переноса холестерина самостоятельно — это и есть ЛПОНП. В плазме крови под действием ферментов они трансформируются в ЛПНП. Такие веществ наиболее опасны с точки зрения атерогенности.
Вопрос: У меня повышенный холестерин. Это 100% означает, что позже будет атеросклероз?
Ответ: Увеличение концентрации холестерина считается одним из провоцирующих факторов атеросклероза. Однако есть и другие (курение, алкоголизм, сердечно-сосудистые заболевания, летальные случаи таких патологий у близких родственников, ожирение, сахарный диабет). Вероятность развития атеросклероза повышается при сочетании сразу нескольких факторов.
Вопрос: Какие анализы сдать, чтобы выяснить причину повышения холестерина?
Ответ: Однозначного списка рекомендованных тестов нет. Врачи назначают обследование исходя из данных анамнеза и жалоб самого пациента. Дополнительные сведения могут предоставить общие медицинские тесты (ОАК, биохимия, анализ мочи). Например, содержание белка и лейкоцитов в урине может говорить о нефропатии, холестерин и повышенная глюкоза в крови свидетельствуют о сахарном диабете, повышенный билирубин может указывать на патологии печени и желчного пузыря, при росте показателя АСТ можно заподозрить сердечные заболевания.

Вопрос: Насколько плохо повышение общего холестерина за счет ЛПВП и почему такое бывает?
Ответ: Подобные ситуации очень редки. Высокий показатель ЛПВП не говорит о повышенном риске заболеваний сердца и сосудов, но если человек не употребляет гиполипидемические препараты, должен настораживать. Причина может быть первичной (генетическая аномалия, при которой синтез ЛПВП идет активнее, чем их расходование) или вторичной (другое заболевание). Нужно проверить уровень АСТ и АЛТ (аминотрасминазы, печеночные пробы), ТТГ (тиреотропного гормона). Спровоцировать рост ЛПВП может хронические алкоголизм, гипертиреоз, прием некоторых медикаментов (фентоина, инсулина, кортикостероидов). Если нарушения не будут обнаружены, скорее всего, причина генетическая и поводов для беспокойства нет.
Выводы
- Холестерин — жирный спирт, который переносится в организме за счет липопротеидов высокой и низкой плотности.
- Хорошо, если общий показатель у взрослого человека находится в пределах 5,2 ммоль/л.
- Если значение превышает 6,2 ммоль/л, холестерин считается повышенным.
- Причиной могут быть нарушения обмена веществ, хронические заболевания, неправильное питание.
- Чтобы нормализовать показатель, нужно правильно питаться, сбросить лишний вес, заниматься спортом. При недостаточной эффективности таких мер врач назначит специальные препараты.
- Повышенный уровень холестерина (основные правила снижения здесь) в совокупности с ожирением, диабетом, сердечно-сосудистыми расстройствами, опасен атеросклерозом и развитием артериальной гипертензии. О том, какое давление нужно считать повышенным и как с ним бороться, читайте в статье «Артериальная гипертензия — симптомы и лечение при 1, 2, 3 степени. Новые стандарты (клинические рекомендации) по терапии гипертонической болезни».